DOCUMENTO CONPES 3992 DNP DE 2020
(Bogotá, abril 14 de 2020)
<Fuente: Archivo interno entidad emisora>
CONSEJO NACIONAL DE POLÍTICA ECONÓMICA Y SOCIAL
REPÚBLICA DE COLOMBIA
DEPARTAMENTO NACIONAL DE PLANEACIÓN
CONSEJO NACIONAL DE POLÍTICA ECONÓMICA Y SOCIAL CONPES
ESTRATEGIA PARA LA PROMOCIÓN DE LA SALUD MENTAL EN COLOMBIA
Departamento Nacional de Planeación
Ministerio de Justicia y del Derecho
Ministerio de Salud y Protección Social
Ministerio del Trabajo
Ministerio de Educación Nacional
Ministerio de Cultura
Ministerio del Deporte
Departamento para la Prosperidad Social Instituto Colombiano de Bienestar Familiar
Iván Duque Márquez
Presidente de la República
Marta Lucía Ramírez Blanco
Vicepresidenta de la República
| Alicia Victoria Arango Olmos Ministra del Interior | Claudia Blum de Barberi Ministra de Relaciones Exteriores |
Alberto Carrasquilla Barrera[1] Ministro de Hacienda y Crédito Público | Margarita Leonor Cabello Blanco Ministra de Justicia y del Derecho |
Carlos Holmes Trujillo García Ministro de Defensa Nacional | Rodolfo Enrique Zea Navarro Ministro de Agricultura y Desarrollo Rural |
Fernando Ruíz Gómez Ministro de Salud y Protección Social | Ángel Custodio Cabrera Báez Ministro del Trabajo |
María Fernanda Suárez Londoño Ministra de Minas y Energía | José Manuel Restrepo Abondano Ministro de Comercio, Industria y Turismo |
María Victoria Angulo González Ministra de Educación Nacional | Ricardo José Lozano Picón Ministro de Ambiente y Desarrollo Sostenible |
Jonathan Tybalt Malagón González Ministro de Vivienda, Ciudad y Territorio | Sylvia Cristina Constaín Rengifo Ministra de Tecnologías de la Información y las Comunicaciones |
Ángela María Orozco Gómez Ministra de Transporte | Carmen Inés Vásquez Camacho Ministra de Cultura |
Ernesto Lucena Barrero Ministro del Deporte | Mabel Gisela Torres Torres Ministra de Ciencia, Tecnología e Innovación |
Luis Alberto Rodríguez Ospino
Director General del Departamento Nacional de Planeación
| Daniel Gómez Gaviria Subdirector General Sectorial | Amparo García Montaña Subdirectora General Territorial |
Resumen ejecutivo
La población colombiana ha presentado un deterioro de su salud mental en los últimos 20 años. En relación a los trastornos mentales se identificó que una de cada diez personas en el 2017 padeció un trastorno mental y estos se posicionan entre las 20 primeras causas de años de vida ajustados por discapacidad (AVAD)[2] entre 2008 y 2018 (Institute for Health Metrics and Evaluation, 2019).
Por otro lado, las violencias y el consumo de sustancias psicoactivas (SPA) son considerados tanto factores que influyen en la aparición de síntomas mentales, como problemas mentales en sí mismos. En este sentido, entre los años 1990 y 2017, las violencias ocuparon la primera causa de muerte y discapacidad en el país (Institute for Health Metrics and Evaluation, 2019). Con respecto al consumo de SPA, para el 2013, el porcentaje de abuso o dependencia de cualquier sustancia ilícita con respecto a los consumidores era del 57,70 % (Observatorio de Drogas de Colombia, 2013). Así mismo, para el 2016 la edad promedio de inicio de consumo de SPA era 13,6 años (Observatorio de Drogas de Colombia, 2016).
Las posibles causas del deterioro de la salud mental de la población colombiana se asocian a tres problemáticas principales: en primer lugar, la baja coordinación intersectorial en temas de salud mental. En segundo lugar, las barreras en los entornos y en las competencias socioemocionales de los individuos, y finalmente, a las limitaciones en la atención integral e inclusión social de personas con problemas o trastornos mentales.
Para solucionar las problemáticas anteriormente planteadas este documento promueve la salud mental de la población que habita en el territorio colombiano a través de tres principales ejes de acción: el primer eje enfocado en aumentar la coordinación intersectorial para lograr una mayor implementación de acciones de promoción de la salud mental, prevención, atención integral e inclusión social de personas con problemas, trastornos mentales o consumo de SPA. El segundo eje está relacionado con el fortalecimiento de los entornos sociales en los que se desenvuelven las personas, y busca desarrollar competencias socioemocionales en toda la población. El último eje orientado a mejorar la atención en salud mental e inclusión social de personas víctimas de violencias, personas con problemas, trastornos mentales y consumo de SPA por medio del fortalecimiento de la oferta en salud, formación del talento humano y articulación social.
Esta política se desarrollará en un horizonte de 4 años, con acciones a 2023 y tiene un costo estimado de 1.120.850 millones de pesos. Además, cuenta con la participación y liderazgo del Departamento Nacional de Planeación, el Ministerio de Justicia y del Derecho, el Ministerio de Salud y Protección Social, el Ministerio del Trabajo, el Ministerio de Educación Nacional, el Ministerio de Cultura, el Departamento para la Prosperidad Social, el Ministerio del Deporte y el Instituto Colombiano de Bienestar Familiar.
Clasificación: I12, I18.
Palabras clave: salud mental, problemas mentales, trastornos mentales, salud pública, sustancias psicoactivas, violencias, suicidio, violencias en niños, niñas y adolescentes.
TABLA DE CONTENIDO
| 1. | INTRODUCCIÓN | 9 |
| 2. | ANTECEDENTES Y JUSTIFICACIÓN | 11 |
| 2.1. | Antecedentes normativos de la política de salud mental | 11 |
| 2.2. | Desarrollo normativo para la prevención y atención de las violencias | 15 |
| 2.3. | Políticas para la prevención de consumo de sustancias psicoactivas | 17 |
| 2.4. | Justificación | 18 |
| 3. | MARCO CONCEPTUAL | 20 |
| 4. | DIAGNÓSTICO | 25 |
| 4.1. | Baja coordinación intersectorial en temas de salud mental | 26 |
| 4.1.1. | Escasa articulación de los espacios y de la oferta con incidencia en la salud mental de la población colombiana | 26 |
| 4.1.2. | Fragmentación y limitado uso de la información sobre salud mental en el país... | 28 |
| 4.2. | Barreras en los entornos y en las competencias de los individuos para afrontar situaciones adversas | 29 |
| 4.2.1. | Entornos como factores de riesgo para la salud mental | 30 |
| 4.2.2. | Bajo desarrollo de competencias socioemocionales para afrontar situaciones adversas | 42 |
| 4.3. | Limitaciones en la atención integral e inclusión social de personas con problemas y trastornos mentales | 42 |
| 4.3.1. | Reducida y desarticulada oferta en salud para la atención integral de las personas con problemas o trastornos mentales | 43 |
| 4.3.2. | Baja disponibilidad del talento humano y limitaciones en su formación en salud para la atención integral a problemas o trastornos mentales | 46 |
| 4.3.3. | Desconocimiento de la oferta social y ausencia de articulación sociosanitaria para la inclusión social en problemas y trastornos mentales | 47 |
| 5. | DEFINICIÓN DE LA POLÍTICA | 48 |
| 5.1. | Objetivo general | 48 |
| 5.2. | Objetivos específicos | 48 |
| 5.3. | Plan de acción | 49 |
| 5.3.1. | Estrategia para la coordinación intersectorial en temas de salud mental | 49 |
| 5.3.2. | Estrategia de fortalecimiento de entornos protectores | 51 |
| 5.3.3. | Estrategia para la atención en salud e inclusión social | 55 |
| 5.4. | Seguimiento | 57 |
| 5.5. | Financiamiento | 57 |
| 6. | RECOMENDACIONES | 59 |
| ANEXOS | 61 | |
| Anexo A. Plan de Acción y Seguimiento (PAS) | 61 | |
| BIBLIOGRAFÍA | 62 | |
ÍNDICE DE TABLAS
| Tabla 1. Personas y atenciones por trastornos mentales, del comportamiento y por consumo de SPA, Colombia 2018 | 44 |
| Tabla 2. Cronograma de seguimiento | 57 |
| Tabla 3. Financiamiento de la política | 58 |
ÍNDICE DE GRÁFICOS
| Gráfico 1. Tasas de violencia intrafamiliar por grupos de edad | 36 |
| Gráfico 2. Denuncias y exámenes medicolegales por presunto delito sexual cometido contra niñas, niños y adolescentes en Colombia (2011-2019) | 41 |
ÍNDICE DE FIGURAS
| Figura 1. Funcionamiento e implementación de políticas y comités nacionales relacionados con salud mental | 28 |
SIGLAS Y ABREVIACIONES
| AVAD | Años de vida potencialmente perdido por discapacidad |
| CONPES | Consejo Nacional de Política Económica y Social |
| DDHH | Derechos humanos |
| ENSM | Encuesta Nacional de Salud Mental |
| EPS | Entidades promotoras de salud |
| ICBF | Instituto Colombiano de Bienestar Familiar |
| Inpec | Instituto Nacional Penitenciario y Carcelario |
| IPS | Instituciones prestadoras de servicios de salud |
| ODS | Objetivos de Desarrollo Sostenible |
| OMS | Organización Mundial de la Salud |
| PAB | Plan de Atención Básica |
| PAS | Plan de Acción y Seguimiento |
| PDSP | Plan Decenal de Salud Pública |
| PTS | Planes territoriales de salud |
| RETHUS | Registro Único Nacional del Talento Humano en Salud |
| RIAS | Rutas Integrales de Atención en Salud |
| SGSSS | Sistema General de Seguridad Social en Salud |
| Sispro | Sistema Integrado de Información de la Protección Social |
| SPA | Sustancias psicoactivas |
| SRPA | Sistema de Responsabilidad Penal Adolescente |
| SSO | Servicio social obligatorio |
| TEP | Trastorno de estrés postraumático |
1. INTRODUCCIÓN
La salud mental está relacionada con los comportamientos que desarrollan los sujetos individuales y colectivos, adquiridos mediante el aprendizaje de recursos emocionales, cognitivos y mentales. Estos recursos se despliegan en interacción con otras personas o situaciones, para transitar en la vida cotidiana y afrontar situaciones de tensión emocional (Ley 1616 de 2013). De acuerdo con la Encuesta Nacional de Salud Mental de 2015, en los últimos 20 años la población colombiana ha presentado un deterioro de la salud mental, lo cual se evidencia en el incremento de problemas (síntomas o conductas que producen malestar emocional) y trastornos mentales (alteraciones significativas de tipo emocional, cognitivo o comportamental).
Por otro lado, las violencias y el consumo de sustancias psicoactivas (SPA) son considerados tanto factores que influyen en la aparición de síntomas mentales, como problemas mentales en sí mismos. Con respecto al consumo de SPA, para el 2013, el porcentaje de abuso o dependencia de cualquier sustancia ilícita con respecto a los consumidores era del 57,70 % (Observatorio de Drogas de Colombia, 2013). Así mismo, para el 2016 la edad promedio de inicio de consumo de SPA era 13,6 años (Observatorio de Drogas de Colombia, 2016).
Así mismo, durante el último siglo, la violencia ha persistido como la primera causa de años de vida ajustados por discapacidad (AVAD)[3] en el país (Institute for Health Metrics and
Evaluation, 2019). En relación a los trastornos mentales se identificó que una de cada diez personas en el 2017 padeció un trastorno mental y estos se posicionan entre las 20 primeras causas de AVAD entre 2008 y 2018 (Institute for Health Metrics and Evaluation, 2019).
Los problemas y trastornos mentales pueden ocasionar, entre otros, deserción educativa, baja productividad laboral, bajo rendimiento escolar, aumento del consumo de SPA, aumento en la probabilidad de relación con el delito y desarrollo de enfermedades crónicas que aumentan los efectos nocivos de los problemas de salud mental entre la población (Departamento Nacional de Planeación [DNP], 2017; Cunningham, Acosta, & Muller, 2016; Encuesta Nacional de Salud Mental, 2015). El peor desenlace en salud mental es el suicidio, ya que es un evento prevenible y tiene un serio impacto en al menos otras seis personas (Organización Mundial de la Salud, 2000). Entre 2017 y 2018, se ha incrementado la tasa de suicidio en 1,35 puntos porcentuales (p.p.); siendo mayor en adolescentes, jóvenes, adultos mayores y población indígena (Instituto Nacional de Medicina Legal y Ciencias Forences, 2018; Instituto Colombiano de Bienestar Familiar, 2018).
En el país se han expedido un gran número de documentos normativos y de política pública en torno a la salud mental, violencias y consumo de SPA. Entre los más recientes se encuentran: (i) la Política Nacional de Salud Mental, expedida en 2018 por el Ministerio de Salud y Protección Social, la cual orienta estrategias para la promoción de la salud mental, reducción de riesgos asociados a problemas y trastornos mentales, suicidio, violencias y epilepsia, integralidad de atenciones en salud e inclusión social; (ii) frente al consumo de SPA, el Ministerio de Justicia y del Derecho expidió en 2018 la Política Integral para Enfrentar el Problema de Drogas-Ruta Futuro, la cual se articula con el primer pilar de la Política Integral de Prevención y Atención del Consumo expedida por Ministerio de Salud y Protección Social en 2019, intentando generar respuestas continuas y efectivas para la atención integral de la población en riesgo o consumo problemático de SPA; (iii) en relación con violencias, el Ministerio del Interior en conjunto con el Ministerio de Defensa Nacional, expidió en 2019 la Política Marco de Seguridad y Convivencia Ciudadana, la cual busca, entre otras cosas, prevenir la violencia intrafamiliar e interpersonal, a través estrategias que fortalezcan la familia, la seguridad y la convivencia.
Si bien el país logró avances significativos en materia de normatividad y políticas públicas en salud mental, aún existen rezagos en términos de implementación de los lineamientos establecidos en la política de salud mental. En particular existen problemas de articulación intersectorial en la implementación a nivel nacional y territorial de una estrategia que incida en la promoción de la salud mental, prevención y atención integral de las violencias, consumo de SPA, problemas y trastornos mentales y suicidio. De esta forma, el presente documento CONPES propone avanzar hacia la implementación de un esquema de articulación intersectorial a nivel nacional y territorial que permita lograr consolidar un plan de acción entre las diferentes entidades, sectores y espacios que inciden en las problemáticas abordadas.
También se propone un conjunto de acciones con el fin de eliminar las principales barreras de los entornos sociales en los que se desenvuelven los individuos y que inciden en su salud mental. Por último, se proponen algunas actividades para mejorar la atención integral de los pacientes que requieren rehabilitación en el sistema de salud, así como varias acciones que permitan que los pacientes rehabilitados puedan acceder a una oferta de inclusión social.
El documento contiene seis secciones, incluida esta introducción. En la segunda sección se hace un resumen de los antecedentes normativos y de política pública que justifica la realización de este documento. En la tercera sección, se realiza el marco conceptual, en el que se explica la salud mental, se retoman los modelos ecológicos y de determinantes sociales para analizar las violencias, problemas, trastornos mentales y consumo de SPA, haciendo énfasis en la importancia de la intervención de las niñas, niños y adolescentes. En la cuarta sección se realiza un análisis de las problemáticas que limitan la promoción de la salud mental de la población residente en el territorio colombiano, así como la atención integral en salud e inclusión social en población víctima de todo tipo de violencia, personas con problemas, trastornos mentales y consumo de SPA. En la quinta sección se detalla la definición de la política, se definen sus objetivos, se presentan las principales estrategias, y su esquema de seguimiento y financiamiento. Finalmente, en la sexta sección, se presentan las recomendaciones al Consejo Nacional de Política Económica y Social (CONPES) para la correcta implementación de esta política.
2. ANTECEDENTES Y JUSTIFICACIÓN
Para comprender la necesidad de este documento se requiere conocer los desarrollos normativos y de política pública en salud mental, así como los vacíos y limitaciones en la implementación a nivel nacional y territorial. Además, la revisión de los antecedentes permitirá evidenciar la importancia de abordar la salud mental como eje del desarrollo humano, y de establecer acciones desde diferentes sectores del Gobierno nacional. Con el fin de profundizar en los avances de política en salud mental y en los desarrollos normativos que han buscado prevenir factores que afectan la salud mental, esta sección presenta una discusión alrededor de los siguientes elementos: (i) los principales avances de política en salud mental; (ii) los principales avances normativos para la prevención y atención de las distintas formas de violencias; (iii) los principales desarrollos normativos y de política alrededor del consumo de SPA. Por último, se explican los costos sociales en el país que justifican la realización de este documento de política.
2.1. Antecedentes normativos de la política de salud mental
En los últimos 30 años la política de salud mental ha logrado avances significativos en lo normativo y desde el punto de vista conceptual. Los avances de política pasaron de ver la salud mental como la ausencia de enfermedad, a un abordaje desde el concepto de salud mental positiva[4], el cual requiere establecer acciones a toda la población residente en el territorio colombiano interviniendo los determinantes sociales que influyen en la salud mental.
Los primeros avances en la política de salud mental iniciaron en la década de los setenta a través de los Macro diagnósticos de salud mental[5], que eran estudios que realizaban un análisis de las patologías atendidas[6], las instituciones, y los profesionales que atendían a las personas con trastornos mentales; estos establecían lineamientos para la inclusión de acciones en salud mental en la atención hospitalaria (Urrego Mendoza, 2007; Parales, Urrego, & Herazo, 2018). De esta manera, el enfoque de salud mental en términos de conceptualización y prestación de servicios en la década de los setenta y ochenta estaba centrado en la atención y rehabilitación de las personas con trastornos mentales.
A partir de la década de los noventa se dio un cambio importante en la política de salud mental. Con la entrada en vigor de la Ley 100 de 1993[7] y a través de la creación del Sistema General de Seguridad Social en Salud (SGSSS), se buscaba brindar protección integral en todos los niveles, desde la promoción de la salud mental, hasta la atención de problemas y trastornos mentales, que incluye el diagnóstico oportuno, tratamiento y rehabilitación. Lo anterior se materializó a través del Plan Obligatorio de Salud (POS), en sus modalidades subsidiado y contributivo, y a través del Plan de Atención Básica (PAB) que corresponde al conjunto de intervenciones encaminadas a promover la salud y prevenir la enfermedad. De esta forma, el Gobierno nacional estableció las políticas en salud pública y trasfirió a las entidades territoriales la responsabilidad de garantizar intervenciones colectivas, lo que permitió generar acciones más allá de las instituciones de salud.
En términos de conceptualización de la salud mental también se dio un cambio importante a partir de la década de los noventa, en la medida en que se ha venido integrando, de manera progresiva, el enfoque de salud mental positiva a la política pública. Este enfoque ha permitido abordar los temas de salud mental más allá de la enfermedad, a través de la intervención de determinantes sociales que afectan el estado de bienestar de la población y promover capacidades en las personas para afrontar situaciones en la vida.
Uno de los avances más significativos en salud mental fue la expedición en 1998 de la primera Política Nacional de Salud Mental[8], la cual incluyó directrices de la Organización Mundial de la Salud (OMS) sobre atención primaria y promoción de la salud emocional, desarrollo socioeconómico y calidad de vida. Esta política relacionó por primera vez la salud mental con las conductas adictivas a SPA y violencias, incluidas las del conflicto armado. Así mismo, apuntó a la prevención en la aparición de la enfermedad mental, reorientación y mejoramiento de la calidad en la prestación de servicios de salud y actuación conjunta con la vigilancia en salud pública (Parales, Urrego, & Herazo, 2018). Sin embargo, y dado que esta política fue aprobada en medio de un cambio de Gobierno nacional, la política no logró el impacto esperado en términos de difusión y recursos financieros, lo que dificultó su adopción y operativización a nivel territorial (Ardón Centeno & Cubillos Novella, 2012; Ministerio de la Protección Social, 2007).
A raíz de los problemas para la implementación de la política de salud mental de 1998, en 2005 el Ministerio de la Protección Social reformuló la política a través de la expedición del documento Lineamientos de políticas de salud mental para Colombia. Estos lineamientos propusieron una metodología para la planeación del componente de salud mental en los Planes Territoriales de Salud (PTS), y fueron la base para la estructuración de múltiples políticas a nivel regional (Ministerio de la Protección Social, 2007).
De igual forma, y con el fin de lograr avanzar en la organización institucional que requiere el desarrollo de la política de salud mental, la Ley 1122 de 2007[9] ordenó la inclusión de acciones orientadas a la promoción de la salud mental en los planes de Salud Pública y en los planes de desarrollo nacional y territorial. Específicamente, la ley incluyó el análisis de la salud mental, con énfasis en violencia intrafamiliar, drogadicción y suicidio, en el perfil epidemiológico, como insumo para la elaboración de los planes nacionales de Salud Pública (PNSP)[10]. Así mismo, incorporó estrategias para la promoción de la salud mental, tratamiento de los trastornos mentales, prevención de la violencia, el maltrato, la drogadicción y el suicidio.
Estos lineamientos fueron incluidos en el Plan Nacional de Salud Pública 2007-2010[11] posicionando la salud mental como una prioridad nacional, fomentando su incorporación en los planes territoriales de salud (PTS) y asignando la responsabilidad de la promoción, con énfasis en el ámbito familiar, a las EPS, Administradoras de Riesgos Profesionales e IPS. De igual manera, estos lineamientos se retomaron para la formulación del Plan Decenal de Salud Pública (PDSP) 2012- 2021, incorporando la salud mental y la convivencia social dentro de las ocho dimensiones prioritarias[12]. El PDSP evidenció la necesidad de trabajo articulado desde diferentes sectores de Gobierno, para intervenir los determinantes sociales relacionados con la salud mental. Por otro lado, en 2009 se expidió la Ley 1306 de 2009[13], la cual determinó la protección general e inclusión social de las personas con discapacidad mental.
A pesar de que todos los avances logrados en materia de normatividad y políticas públicas en salud mental evidenciaron la necesidad de generar estrategias de promoción de la salud mental en diferentes sectores del Gobierno, se continuó con un abordaje desde la enfermedad, implementando acciones de promoción únicamente desde el sector salud.
En virtud de lo anterior, fue proferida la Ley 1616 de 2013[14], la cual garantizó el derecho a la salud mental, con prioridad en la niñez y adolescencia, y estableció que para el fortalecimiento de la salud mental en la población colombiana sería necesaria la expedición de la Política Pública Nacional de Salud Mental del sector salud y un documento CONPES sobre salud mental con participación de actores institucionales. Esta ley además indicó que los dos documentos de política mencionados anteriormente debían basarse en el concepto de salud mental positiva, el cual se considera un desarrollo positivo a toda la población residente en el territorio colombiano interviniendo determinantes tales como: la inclusión social, la eliminación del estigma y la discriminación, la seguridad económica y alimentaria, el buen trato y la prevención de las violencias, las prácticas de hostigamiento, acoso escolar, prevención del suicidio y la prevención del consumo de SPA (Ley 1616, 2013).
En desarrollo del mandato de ley mencionado anteriormente, en el año 2018 el Ministerio de Salud y Protección Social profirió la Política Nacional de Salud Mental[15], la cual busca promover la salud mental para el desarrollo integral de los sujetos individuales y colectivos; reducción de riesgos asociados a problemas y trastornos mentales, suicidio, violencias y epilepsia[16]; integralidad de atenciones en salud e inclusión social. Mas recientemente, el Plan Nacional de Desarrollo (PND) 2018-2022 Pacto por Colombia, Pacto
por la Equidad propuso avanzar en la expedición del documento CONPES de salud mental, el cual abordará de manera intersectorial[17] la gestión integral para la salud mental de la población colombiana. Por último, en el año 2019 se expidió la política de seguridad y convivencia ciudadana, la cual desarrolla acciones para el establecimiento de entornos seguros y salud mental para la convivencia.
Si bien el país ha logrado avances importantes en normatividad y en el diseño de políticas y en la adopción de un enfoque que permita abordar temas de promoción y prevención de determinantes sociales de la salud mental, aún es necesario redoblar esfuerzos para lograr mejorar la articulación intersectorial que incida en la promoción de la salud mental, prevención y atención integral de las violencias, consumo de SPA, problemas y trastornos mentales y suicidio.
2.2. Desarrollo normativo para la prevención y atención de las violencias
La violencia es uno de los principales factores que influyen en la incidencia de problemas mentales. En esa medida, el país ha logrado varios desarrollos normativos y de política que han estado orientados a la protección de víctimas, prevención y atención de distintos tipos de violencias. A continuación, se mostrarán los principales avances.
La intensificación del conflicto armado en la década de 1990 deterioró la salud pública, incluida la salud mental, debido a múltiples acciones violentas y de infracciones a los Derechos Humanos (DDHH). Las constantes amenazas a las misiones médicas ocasionaron entre otras cosas, la afectación de la infraestructura en salud y restringieron la oferta institucional en salud (Instituto Nacional de Salud, 2017). La respuesta del Estado para enfrentar los impactos prolongados del conflicto fue la expedición del Documento CONPES 2804 Programa nacional de atención integral a la población desplazada por la violencia[18], en el cual se creó el sistema de información y alerta temprana para identificar situaciones de riesgo de violencia, evaluar su magnitud y formular alternativas de solución territorial, y los consejos de seguridad regionales y municipales, para el diseño de mecanismos de prevención del desplazamiento. Así mismo se expidió la Ley 387 de 1997[19] en la que se estableció el Programa nacional integral a la población desplazada por la violencia.
Más recientemente se expidió la Ley 1448 de 2011[20], la cual se ordenan medidas para la atención, asistencia y reparación integral de víctimas del conflicto armado interno, se definen, entre otras cosas, los derechos de las víctimas, medidas de protección integral, atención, asistencia y reparación a las víctimas. En 2016 se firmó el Acuerdo final para la terminación del conflicto y la construcción de una paz estable y duradera, materializada a través del Plan marco de Implementación del Acuerdo final (2017) propuesta para un lapso de 15 años y el cual plantea desafíos en procesos para la reconciliación nacional y construcción activa de paz; así como atención y rehabilitación psicosocial a las víctimas de conflicto armado.
En materia de violencia intrafamiliar también se han logrado desarrollos normativos importantes. En 1996, se expidió la Ley 294 de 1996[21], la cual crea el delito de violencia intrafamiliar, reconoce como víctimas al cónyuge, los menores de edad y cualquier persona que viva permanentemente en la unidad doméstica. Las estrategias se basaron en establecer medidas de protección; sin embargo, no se contemplaron medidas de prevención y atención de este tipo de violencias. Con el fin de operacionalizar estas medidas, el Ministerio de Salud y Protección Social expidió la Resolución 4288 de 1996[22] en la cual incluyó en el PAB, el tema de las violencias con énfasis en la prevención de la violencia intrafamiliar y el fomento de la convivencia pacífica.
Además, dado que las mujeres son las principales víctimas de violencias en el país, se expidió la Ley 1257 de 2008[23], la cual reconoce por primera vez la violencia contra las mujeres, y organizó una respuesta institucional, reconociendo la violencia en el ámbito público y privado.
En el ámbito educativo, se expidió la Ley 1620 el 2013[24] la cual crea el Sistema Nacional de Convivencia Escolar y formación para los DDHH, la educación para la sexualidad y prevención de la violencia escolar. Además, creó mecanismos para la promoción, prevención, atención, detección y manejo de conductas que vayan en contra de la convivencia escolar, incluyendo el involucramiento activo de los padres y familiares en el desarrollo integral de las niñas, niños y adolescentes.
Una de las formas de garantizar la protección de los menores de 18 años, fue la expedición del Código de infancia y Adolescencia[25] el cual promueve el desarrollo integral y la protección de sus derechos. Consecutivamente, se expidió Ley 1446 de 2007[26], la cual define la violencia sexual en niñas, niños y adolescentes, y establece acciones de prevención y atención que incluyen la realización de campañas en medios masivos de comunicación, la asignación de la responsabilidad de prevención al sector educativo y la creación del comité consultivo intersectorial nacional y territorial.
Sumado a lo anterior, el Instituto Colombiano de Bienestar Familiar expidió en 2017 El lineamiento técnico para la atención integral de niñas, niños y adolescentes con sus derechos inobservados, amenazados o vulnerados por causa de la violencia, el cual complementa la definición de violencia hacia menores de edad establecida por la Ley 1446, en la medida en que incluye la negligencia como un tipo de violencia, y establece que esta se puede presentar en diferentes ámbitos en que se desarrolla la niñez y adolescencia.
2.3. Políticas para la prevención de consumo de sustancias psicoactivas
El consumo temprano de SPA se relaciona con abuso y dependencia a futuro, los cuales están asociadas a trastornos mentales. Así el país ha avanzado en documento para la prevención de la demanda del consumo de SPA y atención integral de las adicción y trastornos mentales.
De manera general, se expidió en 2007 la Política Nacional de Reducción del Consumo de Drogas y su Impacto, la cual propuso intervenciones de factores sociales para prevención y atención integrada para las personas con consumo de SPA. De manera consecutiva se expide el Acuerdo 029 de 2011[27] sobre tratamiento psiquiátrico y psicológico a menores de 18 años con consumo riesgoso y abuso de SPA y la Ley 1566 de 2012[28], donde se reconoce el abuso y la adicción a SPA como asunto de salud pública, donde las patologías asociadas al consumo deben ser atendidas por el SGSSS.
Posteriormente, se expide el Plan Nacional para la Promoción de la Salud, y la Prevención y la Atención del Consumo de Sustancias Psicoactivas 2014-2021, el cual dirige acciones en la promoción de condiciones y estilos de vida saludable, prevención y atención del consumo y abuso de SPA y fortalecimiento de los sistemas de vigilancia en salud pública.
Y dentro de los desarrollos más recientes, se encuentra en el año 2019, la expedición de la Política Integral de Prevención y Atención del Consumo[29] por parte del Ministerio de Salud y Protección Social, la cual se articula con la Política Integral para Enfrentar el Problema de Drogas-Ruta Futuro, expedida en 2018 por el Ministerio de Justicia y del Derecho. Estas reconocen a las personas consumidoras como sujetos de derechos, buscan garantizar respuestas continuas para la atención integral de las personas, familias y comunidades con riesgo o consumo problemático de SPA.
2.4. Justificación
Si bien el país cuenta con un alto desarrollo normativo y de política pública en materia de salud mental, violencias y reducción de consumo de SPA, su implementación evidencia rezagos a nivel nacional y territorial. A pesar de los esfuerzos realizados en los últimos años, los trastornos mentales se posicionan entre las 20 primeras causas de AVAD entre 2008 y 2018, además la prevalencia de trastornos sea ha aumentado en 0,53 puntos porcentuales (pp), pasando de 9,72% en 1990 a 10,25% en 2017, en donde aproximadamente 1 de cada 10 personas presenta algún tipo de trastorno mental (Institute for Health Metrics and
Evaluation, 2019). Por otro lado, el suicidio es el peor desenlace en salud mental, que tiene un serio impacto en al menos otras seis personas (Organización Mundial de la Salud, 2000), en los últimos 11 años se ha incrementado la tasa de suicidio en 1,35 p.p., en 2008 esta fue de 4,58 por 100.000 habitantes y en 2018 de 5,93 por 100.000 habitantes; siendo mayores en adolescentes, jóvenes, adultos mayores y población indígena[30].
En efecto, uno de los factores que explica esta alta prevalencia, está relacionado con la desarticulación y fragmentación de la salud mental con otras políticas y otros sectores que inciden en esta. A esto se suma, que la mayoría de las intervenciones en salud mental se realizan desde el sector salud, en gran medida porque la salud mental aún está asociada exclusivamente a trastornos mentales, desligándola de factores como la violencia y consumo de SPA.
Teniendo en cuenta que los factores que influyen en la incidencia de violencias y consumo de SPA están relacionados con la definición de salud mental positiva; este documento de política busca implementar una estrategia que permita desarrollar lo establecido en el PDSP 2012-2021, la Ley 1616 de 2013 y la Política Nacional de Salud Mental de 2018.
Es importante anotar que la promoción de la salud mental y prevención de las violencias, consumo de SPA y problemas o trastornos mentales requiere contemplar, dentro de la reducción de brechas de inequidades, estrategias de superación de la pobreza y otras acciones en materia de seguridad y convivencia. En esa medida, es importante tener en cuenta que las estrategias que desarrolla el presente documento CONPES se complementan con otras políticas que fueron expedidas recientemente entre ellas, el Plan Nacional de
Desarrollo 2018-2022 Pacto por Colombia, Pacto por la Equidad, la Ruta Futuro: Política integral para enfrentar el Problema de las Drogas del Ministerio de Justicia y del Derecho, y la Política Nacional de Seguridad y Convivencia Ciudadana del Ministerio del Interior.
Asimismo, es importante poner de presente que este documento de política no abordará de manera específica los factores asociados a las violencias colectivas (violencia asociada a conflicto armado, genocidio, represión, terrorismo, crimen organizado, entre otras), para este último se requiere la definición de otro instrumento de política, el cual deberá articularse con el presente documento.
Adicionalmente, de acuerdo con la investigación sobre salud mental global y desarrollo sostenible realizada por la Comisión Lancet, el costo económico en salud mental a nivel mundial es abrumador. Cada año se pierden más de 12.000 millones de días hábiles debido a enfermedades mentales. Entre los años, esto le costará a la economía global 16 billones de dólares en pérdida de rendimiento económico, más que el cáncer, la diabetes y las enfermedades respiratorias combinadas. Asignar recursos económicos a la salud mental presenta un alto retorno de la inversión, donde cada dólar estadounidense (USD) invertido en enfermedades mentales comunes, como la depresión, produce un retorno de 3-5 USD. Esta investigación demostró que existen soluciones rentables para la prestación de atención de salud mental incluso en entornos de bajos recursos. Con una inversión correcta, solo 2 USD per cápita se podría extender la atención de salud mental a casi la mitad de la población que vive con una enfermedad mental en países de ingresos medianos y bajos. (Eaton, Qureshi, Salaria, & Ryan, 2018).
Por tanto, y teniendo en cuenta que el país requiere avanzar en la implementación de la política de salud mental, este documento propone una estrategia que promueva la salud mental de la población a través de acciones de los diferentes sectores tanto a nivel nacional y territorial. Asimismo, mejorar la atención de las personas con consumo o abuso de sustancia psicoactivas, violencias, problemas y trastornos mentales.
3. MARCO CONCEPTUAL
El abordaje integral de la salud mental es uno de los retos del país en salud pública. La comprensión de la salud mental se ha centrado exclusivamente en la presencia de enfermedad mental y por lo tanto su intervención se ha limitado, en mayor medida, al tratamiento de la enfermedad. El concepto de salud mental fue transformado a partir de la Ley 1616 de 2013[31] la cual la define como un estado dinámico que se manifiesta en la vida cotidiana a través del comportamiento y la interacción, permitiendo a los sujetos individuales y colectivos desplegar sus recursos emocionales, cognitivos y mentales que le permitan transitar por la vida cotidiana, para trabajar, establecer relaciones significativas y contribuir a la comunidad. Esta trasformación del concepto promueve el abordaje de la salud mental a toda la población que reside en el territorio colombiano.
Para abordar el análisis de salud mental, se propone usar como marco de referencia el modelo ecológico de Bronfenbrenner, el cual consiste en que el desarrollo humano ocurre, por interacciones reciprocas, entre el individuo y su ambiente. De esta forma, los distintos ambientes en los que participan los individuos influyen de forma directa en su cambio y su desarrollo cognitivo, moral y relacional; así mismo, el individuo moldea los ambientes en respuesta a sus necesidades y demandas individuales (Bronfenbrenner U, 1977; Cuartas, 2019). Estas formas de interacción se encuentran asociadas a la salud mental de las personas y las poblaciones.
El modelo ecológico se divide en cuatro sistemas: (i) Macrosistema: está relacionado con la cultura, los valores, los principios, las creencias, y las normas sociales; (ii) Exosistema: espacio que comprende las dimensiones económico-políticas, y de políticas públicas, donde producen hechos que afectan positiva o negativamente las vidas de las personas; (iii) Mesosistema: lugar donde el individuo es participativo y existen interrelaciones o vínculos entre más de un entorno; (iv) Microsistema: es el nivel personal y proximal en el que se desarrolla una persona, corresponde al entorno individual en el que en mayor medida interactúa, se relaciona, pasa tiempo e influye directamente el individuo (Bronfenbrenner U., 1977; Bronfenbrenner & Morris, 2006).
Posteriormente, Bronfenbrenner & Ceci realizaron una extensión al modelo ecológico, y crearon la teoría bioecológica, en la cual establecieron cuatro componentes: (i) procesos, en los cuales se establece una interacción bidireccional entre los individuos y colectivos con respecto a personas significativas (padres, familiares, amigos cercanos, profesores, mentores, compañeros de trabajo, pareja, entre otros); (ii) personas, relacionadas con las características biopsicológicas de los individuos y colectivos, las cuales incluyen la disposición, las capacidades, la experiencia, los conocimientos y las habilidades; (iii) entornos, como el lugar donde se desarrollan las interacciones y las experiencias, y (iv) tiempo, relacionado con la continuidad de exposición y curso de vida en que se presenta dichas interacciones y experiencias (Bronfenbrenner & Ceci, 1994; Bronfenbrenner & Morris, 2006).
De esta forma, para saber cómo abordar la promoción de la salud mental, es necesario incluir en el análisis los entornos y el curso de vida, y de manera trasversal el enfoque interseccional. Los entornos consisten en aquellos espacios históricos, físicos, sociales y culturales en los cuales se desarrolla una persona; incluyen no solo la nominación del espacio, sino también las dinámicas que se generan a su alrededor, los roles que se asumen y las interacciones que se presentan. Para efectos del análisis del presente documento CONPES se considerarán seis entornos: comunitario, laboral, educativo, hogar, virtual e institucional[32]
El entorno comunitario corresponde a los diferentes espacios de encuentro e intercambio donde se forjan las dinámicas sociales, históricas, culturales y políticas de la sociedad, sus dinámicas permiten generar lazos afectivos sociales (Estrategia de Entorno Comunitario Saludable, 2018). El entorno laboral es donde se despliegan los recursos emocionales y sociales a compañeros de trabajo, superiores o clientes; de este modo, los factores psicosociales que se establezcan en este espacio permitirán proteger o afectar el bienestar, la integridad física y mental de los trabajadores, así como su interacción con otros individuos (Ministerio de la Protección Social, 2007; Stansfeld & Candy, 2006). El entorno educativo es donde la comunidad educativa desarrolla capacidades por medio de procesos de enseñanza y aprendizaje, es considerado uno de los escenarios con mayor cercanía a las necesidades psicosociales de los estudiantes y sus familias (Estrategia de entorno educativo Saludable, 2018). El entorno hogar[33] constituye el espacio de residencia y convivencia de una familia, allí se promueven referentes sociales y culturales básicos para interactuar en sociedad (Estrategia de Entorno Hogar Saludable, 2018).
El entorno virtual es un escenario transitorio que interactúa de manera permanente con otros entornos, siendo importante para fortalecer redes de cuidado y de apoyo social; además, este es considerado un escenario que promueve el desarrollo integral de la niñez y adolescencia (Política Nacional de Infancia y Adolescencia, 2018). Finalmente, el entorno institucional corresponde a espacios intramurales donde viven y conviven un grupo de personas. Para las niñas, niños y adolescentes se concibe como un escenario que promueve el desarrollo integral para la transición por los diferentes momentos vitales particulares, y que deben ser abordados por instituciones que atiendan eventos de salud, situaciones de vulneración de derechos, dependencia funcional, social, económica o psicológica, entre otros. Desde esta perspectiva, debe acoger y garantizar las oportunidades para el desarrollo integral, así como los mecanismos para la inclusión social que les permitan a la niñez y adolescencia tramitar las situaciones transitorias de institucionalización a las que ingresaron por su propia voluntad, orden administrativa o judicial (Instituto Colombiano de Bienestar Familiar, 2018)
Se comprende por curso de vida, el reconocimiento de las experiencias acumuladas del individuo en las diferentes etapas del desarrollo (primera infancia, infancia, adolescencia, juventud, adultez y vejez), las cuales son influenciadas por los contextos familiar, social, económico y cultural (Ministerio de Salud y Protección Social, 2015). El enfoque interseccional incluye en su análisis las diferencias poblacionales[34] y territoriales[35], en el cual se analiza la combinación de distintas formas de trato desigual injustificado, que surgen por los sistemas de discriminación y opresión por razones de género, raza, etnia, clase, edad, discapacidad, y otras experiencias relacionadas con construcciones históricas, sociales y políticas (Ministerio de Salud y Protección Social, 2018); este concepto trasciende el enfoque diferencial, el cual considera de manera individual cada eje de discriminación.
De esta manera, la salud mental es el resultado de la interacción entre el individuo, sus relaciones, la comunidad en la que vive y los estándares de la sociedad en la que se encuentra. Entonces, para que los cambios en materia de salud mental y convivencia social se sostengan y logren permear las vidas y condiciones donde se desarrollan los sujetos, con sus características y particularidades hasta el sistema social, se requiere tener en cuenta la integralidad de los sistemas y componentes nombrados previamente.
Determinantes sociales de la salud mental
El modelo de determinantes sociales plantea que los niveles de salud de la población están influenciados por una serie de determinantes, estructurales e intermedios, que interactúan entre sí. Los determinantes estructurales hacen referencia a contextos socioeconómicos, políticos y ejes de desigualdad[36]; y los determinantes intermedios, corresponden a las condiciones o factores materiales (vivienda, situación laboral, disponibilidad de alimentos, etc.), psicosociales, conductuales y de acceso a servicios de salud. (Plan Decenal de Salud Pública, 2012). La intervención de estos es tan estratégica, que desde los Objetivos de Desarrollo Sostenible (ODS) se hace un llamado a todos los países en la transformación positiva de dichos determinantes para subsanar las inequidades. Así, se identificó que trece[37] de los diecisiete ODS se encuentran relacionados con la salud mental (Eaton, Qureshi, Salaria, & Ryan).
Estos determinantes sociales influyen en la salud mental de los sujetos individuales y colectivos. Por ejemplo, la pobreza, la desigualdad de ingresos y los sistemas de discriminación por género, grupo étnico y estratificación, confieren desventajas que aumentan la probabilidad de presentar problemas o trastornos mentales, que pueden desencadenar en deserción escolar, dificultades en el funcionamiento familiar y conducta social. De igual manera, la exposición a eventos adversos como violencias, migración forzada, desastres naturales, entre otros, también inciden en la presencia de problemas y trastornos mentales (Eaton, Qureshi, Salaria, & Ryan, 2018).
Los problemas mentales corresponden a aquellos síntomas o conductas que producen malestar emocional y generan limitaciones para la relación con otros, pero son menos graves que un trastorno mental. En esta línea, los problemas mentales están asociados, según el curso de vida, a dificultades de aprendizaje y de comunicación, conductas de riesgo alimentario, alteraciones del sueño, exposición a eventos traumáticos como violencias o pérdidas de un familiar, síntomas de depresión y ansiedad, entre otros (Encuesta Nacional de Salud Mental, 2015). Por otro lado, los trastornos mentales son alteraciones clínicamente significativas de tipo emocional, cognitivo o comportamental que generan disfunción del desarrollo de las funciones mentales, procesos psicológicos o biológicos en el individuo. Estos se diferencian de los problemas en salud mental en la severidad de la sintomatología, grado de disfuncionalidad del individuo y condiciones crónicas asociadas a trastornos depresivos y de ansiedad, esquizofrenia, la epilepsia, trastorno por Déficit de Atención e Hiperactividad, trastornos de la memoria, entre otros (Encuesta Nacional de Salud Mental, 2015).
Enfoque para la prevención de violencias en niñas, niños y adolescentes
Con el fin de entender como el modelo ecológico explica las violencias en la niñez y adolescencia, Cicchetti, Toth, and Maughan (2000) desarrollan un modelo sencillo a partir del ecológico, conocido como el modelo bioecológico transaccional de violencia contra las niñas y niños, para explicar cómo diversos factores del sistema ecológico (i) pueden causar que las niñas, niños y adolescentes se vean expuestos o no a la violencia, y (ii) que esta exposición genere diversas consecuencias de desarrollo (Cicchetti, Toth, & Maughan, 2000; Cuartas, 2019). Este modelo reconoce que la ocurrencia de la violencia se da por la interacción de múltiples factores de riesgo en el ambiente e insuficientes factores protectores.
El modelo bioecológico transaccional muestra que múltiples factores en el macrosistema (la aceptación de la violencia), exosistema (la violencia en el barrio), el microsistema (el estrés parental), y el individuo (el sexo y temperamento del menor de edad), pueden constituir factores de riesgo o protección. Estos factores, entonces, interactúan entre sí para determinar un mayor riesgo o protección, donde un desequilibrio negativo causado por exceso de riesgos y ausencia de factores protectores puede incrementar la probabilidad de exposición a la violencia (Cicchetti & Toth, Child maltreatment, 2005; Cuartas, 2019)
Teniendo en cuenta que el hogar es el primer y principal entorno en el que la primera infancia interactúa, los modelos y estilos de vida de los miembros de la familia determinan unos patrones de comportamiento en el niño y la niña que se interiorizan de manera involuntaria; por lo tanto el tipo de relación que se establezca, la imagen que tenga el menor de las personas con quien reside y la trasmisión cultural que se realice, será una primera referencia de normas y valores, las cuales le permitirán emitir juicios sobre sí mismo, siendo la base para la formación de su personalidad, y será determinante en la manera de interactuar con miembros de su familia e individuos de otros entornos (Departamento Nacional de Planeación, 2007; Jaramillo, 2007).
De igual manera, la interacción con otros individuos se da en entornos comunitarios, educativos, laborales e institucionales en donde se aprenden normas y costumbres sociales que le permiten ser activos en su comunidad. Siendo el entorno educativo, uno de los lugares donde el niño o niña obtendrá un mayor número de experiencias significativas en su desarrollo. Unos entornos con un ambiente estresante, violento o con acciones que forjan eventos o experiencias traumáticas pueden generar problemas mentales en las niñas y niños, tal como el estrés tóxico, truncando su desarrollo cognitivo y socioemocional y afectando procesos fisiológicos, psicológicos y comportamentales (Center on the Developing Child, 2020). Esto trae consigo la pérdida de productividad de las generaciones futuras: los adultos víctimas de cualquier tipo de violencia durante la infancia tienen, en promedio, un menor logro educativo, mayor probabilidad de desempleo, menores salarios y menos activos productivos (Borghans, ter Weel, & Weinber, 2008; Bowles, Samuel; Herbert Gintis; Melissa Osborne, 2001; Cawley, Heckman, & Vytlacil, 2001; Fellitti, 2002).
En conclusión, es indispensable realizar un análisis bidireccional entre el individuo y el entorno. En el que se incluya su contexto social, y se permita guiar las estrategias para la promoción de la salud mental, y la prevención de factores como las violencias, consumo de SPA, problemas o trastornos mentales. La promoción de la salud mental implica la potencialización de factores protectores, los cuales deben proveer a la persona competencias para la vida. Por otro lado, la prevención primaria implica la realización de estrategias para el reconocimiento de los síntomas, el fomento de redes de apoyo, la identificación de exposición a entornos estresantes o nocivos, y la modificación de entornos o desarrollo de estrategias de afrontamiento. Así, la identificación y tratamiento temprano de síntomas mentales permite brindar apoyo social según las necesidades, promover el autocuidado, establecer un mayor monitoreo de la situación para reducir el deterioro funcional progresivo de la persona (Eaton, Qureshi, Salaria, & Ryan).
4. DIAGNÓSTICO
En los últimos 20 años la población colombiana ha presentado un deterioro de la salud mental, evidenciado en el aumento de problemas y trastornos mentales. Con respecto a trastornos se encuentra que: (i) 10,25 % de las personas en el 2017 padecía de un trastorno mental, y (ii) los trastornos mentales se posicionan entre las 20 primeras causas de AVAD entre 2008 y 2018 (Institute for Health Metrics and Evaluation, 2019).
Por otro lado, las violencias y el consumo de SPA son considerados tanto factores que influyen en la aparición de síntomas mentales, como problemas mentales en sí mismos. En cuanto a las violencias se encuentra que (i) 4 de cada 10 jóvenes entre los 18 y 24 años ha sufrido algún tipo de violencia antes de ser mayores de edad; (ii) se registra un aumento de 2.570 casos de presunto abuso sexual en menores de edad, pasando de 19.641 en 2011 a 22.211 en 2018, y (iii) existe un posicionamiento de la violencia interpersonal como la primera causa de AVAD entre 1990 y 2017 (Ministerio de Salud y Protección Social, 2019).
Con respecto al consumo de SPA, para el 2013, el porcentaje de abuso o dependencia de cualquier sustancia ilícita con respecto a los consumidores era del 57,70 % (Observatorio de Drogas de Colombia, 2013). Así mismo, para el 2016 la edad promedio de inicio de consumo de SPA era 13,6 años (Observatorio de Drogas de Colombia, 2016).
Además, la intensificación de los problemas y trastornos mentales se asocia con el incremento de 1,35 p.p. en la tasa de suicidio, la cual en el 2008 fue de 4,58 por 100.000 habitantes y en 2018 de 5,93 por 100.000 habitantes; siendo mayor en adolescentes, jóvenes, adultos mayores y población indígena (Instituto Nacional de Medicina Legal y Ciencias Forences, 2018; Instituto Colombiano de Bienestar Familiar, 2018).
Dentro de este contexto, esta sección identifica tres problemáticas relacionadas con el deterioro en la salud mental de la población colombiana: (i) baja coordinación intersectorial que genera desarticulación en la agenda pública en salud mental y limitada gestión del conocimiento; (ii) entornos que no promueven la salud mental y las competencias socioemocionales; y (iii) debilidades institucionales para la atención en salud e inclusión social de víctimas de violencias y personas con problemas, trastornos mentales, o consumo de SPA.
4.1. Baja coordinación intersectorial en temas de salud mental
Para que la intervención estatal incida de forma positiva en la salud mental es necesario contar con lineamientos definidos, que permitan orientar de manera unificada las estrategias y acciones para solucionar esta problemática. Para esto es fundamental la articulación de los diferentes sectores del Gobierno nacional, la sociedad civil, la academia, la comunidad y el territorio, ya que es en este último en donde realmente se implementan acciones de política de acuerdo con las necesidades identificadas y los recursos disponibles. Para llevar acabo respuestas eficaces, la nación y el territorio deben determinar los factores de protección y de riesgo indispensables para la toma de decisiones.
4.1.1. Escasa articulación de los espacios y de la oferta con incidencia en la salud mental de la población colombiana
Una de las principales barreras para lograr avanzar en la implementación de estrategias, acciones de política y planes de salud mental, es la falta de articulación de las políticas que inciden en la promoción de la salud mental y en la prevención de problemas mentales, violencias, consumo de sustancias psicoactivas, trastornos mentales y suicidio. La articulación sectorial e interinstitucional es un proceso fundamental para avanzar en la implementación de la presente política que tiene un fuerte enfoque intersectorial. Una articulación efectiva exige que este proceso no solo se dé entre agentes o sectores que inciden en la salud mental, sino también entre los distintos espacios de operación, es decir entre la nación y las entidades territoriales.
En la actualidad coexisten múltiples políticas y espacios (entre comités territoriales y nacionales)[38] lideradas desde diferentes sectores que inciden en la salud mental, no obstante, se diseñan y promueven estrategias con fines y enfoques adaptados exclusivamente a la misionalidad de cada entidad o sector, con intervenciones segmentadas, y desconociendo la complementariedad de estrategias ya desarrolladas (Figura 1). Pese a que se cuenta con estos instrumentos de política y espacios, el país no tiene una estrategia y un plan de acción de largo plazo en salud mental, de tal forma que en términos de implementación no se ha logrado intervenir de manera focalizada (desde el punto de vista poblacional) y articulada (en términos de oferta social) para lograr el impacto esperado.
Existe evidencia que señala que la articulación que se requiere en el país para lograr impactos sociales de políticas intersectoriales es deficiente (DNP, 2018). Dado que todos los espacios presentados anteriormente manejan agendas individuales, se desconocen los avances realizados por otras entidades, a pesar de que todas están enfocadas en lograr fines comunes. Entre dichos fines se encuentran: (i) trasformar normas sociales y representaciones asociadas a la violencia y discriminación; (ii) convertir entornos seguros; (iii) reducir la brecha de inequidad; (iv) desarrollar competencias y habilidades en las personas y comunidades, y (v) atención integral. En consecuencia, las entidades territoriales no logran asignar de la forma más efectiva y eficiente recursos humanos, financieros, materiales, y tecnológicos que le apunten a lograr impactos en salud mental.
Figura 1. Funcionamiento e implementación de políticas y comités nacionales relacionados con salud mental
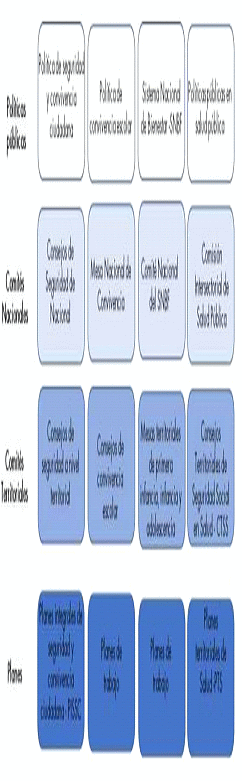
Fuente: Ministerio de Salud y Protección Social (2020).
Nota: aunque en la figura no se presentan todas las políticas o comités que abordan la salud mental en el país, se hace un ejercicio ilustrativo para evidenciar el problema.
4.1.2. Fragmentación y limitado uso de la información sobre salud mental en el país
Con el fin de brindar una atención oportuna y adecuada en salud mental es necesario tener información nacional y territorial sobre los factores protectores y de riesgo de la población, así como un registro que permita identificar la población afectada y sus causas. Sin embargo, aunque existen múltiples observatorios que miden variables de salud mental en el país, se presenta una baja socialización y alta fragmentación de la información a nivel nacional y territorial, lo que limita la realización de una caracterización y análisis integral de la población, para así lograr una priorización y focalización en temas de salud mental. Además, dada la ausencia de información robusta y consolidada a nivel nacional, las decisiones en materia de salud mental en el país se encuentran soportadas en su mayoría en referentes internacionales, lo cual limita la adaptación de dichos referentes a las necesidades de cada población.
De manera que, el país cuenta con múltiples herramientas de captura de información públicas y privadas que generan datos en salud mental, problemas y trastornos mentales, entre las que se encuentran[39]: el Observatorio de familias a cargo del DNP, el Sistema Integrado de Información de la Protección Social (Sispro), el Observatorio de Salud Mental, el Observatorio de Envejecimiento Humano y Vejez, el Observatorio Nacional de Salud, el Observatorio de Drogas, el Observatorio de Violencias de Género, El Sistema Integrado de Información de Violencias de Género, el Sistema para la Prevención de la Deserción en las Instituciones de Educación Superior, el Observatorio del Bienestar de la Niñez, el Sistema Único de Información de la Niñez, el Registro Único de Víctimas, el Observatorio para la Equidad en Calidad de Vida y Salud para Bogotá, el Observatorio de Discriminación Racial del Proceso de Comunidades Negras, entre otros. Sin embargo, no se cuenta con la integración e interoperabilidad de los datos y de la información. Asimismo, no se tiene un instrumento que permita orientar las acciones y focalizar la oferta intersectorial en algunos segmentos poblacionales. Esto limita a sectores del Gobierno nacional y tomadores de decisión en la realización de análisis completos sobre la situación de salud mental de la población.
Finalmente, si bien el país cuenta con estudios y encuestas que priorizan la evaluación del riesgo de cada problemática, entre los que se identifican: la ENSM; la Encuesta Nacional de Violencias contra Niños, Niñas y Adolescentes, la Encuesta de Salud, Bienestar y Envejecimiento (SABE), las tres realizadas por el Ministerio de Salud y Protección Social; Forensis a cargo del Instituto Nacional de Medicina Legal y Ciencias Forenses; estudios de consumo de SPA, realizados por el Observatorio de Drogas de Colombia, entre otros; únicamente los registros administrativos de Foresis logran desagregarse a nivel municipal. Esta restricción limita el análisis de los factores de protección y de riesgo en salud mental, incluido el consumo de SPA y violencias, diferenciado a nivel poblacional, territorial y por entornos que permita la toma de decisiones de política adaptada a las necesidades nacionales, departamentales, y municipales.
4.2. Barreras en los entornos y en las competencias de los individuos para afrontar situaciones adversas
Como se mencionó anteriormente, el país viene avanzando en la formulación e implementación de políticas públicas orientadas a promover la salud mental, el desarrollo integral en la primera infancia, infancia y adolescencia, así como la prevención de diferentes tipos de violencias y consumo de SPA. No obstante, actualmente la violencia interpersonal continúa siendo la primera causa de mortalidad y AVAD en el país: entre 2017 y 2018 se evidenció un aumento del 2,3 % en violencia intrafamiliar y del 10,3 % de violencia sexual contra menores de edad (Instituto Nacional de Medicina Legal y Ciencias Forences, 2018). Así mismo, en los últimos 11 años se evidenció un aumento de 1,35 p.p. en las tasas de suicidio[40] (Forensis, 2018; Observatorio de Drogas de Colombia, 2013; 2016).
Así, la violencia intrafamiliar y de pareja está asociada a normas sociales y posiciones de poder (Forensis, 2018). Además, el consumo de SPA en edades tempranas está relacionado con la oferta de drogas y el bajo involucramiento parental, con diferencias por género, edad y posición social (Observatorio de Drogas de Colombia, 2013; 2016). A su vez, el suicidio se asocia a factores detonantes como el conflicto de pareja o expareja, desamor, problemas económicos o jurídicos, acoso escolar, muerte o suicidio de un familiar, problemas laborales y maltrato físico, mental o sexual. Para los adultos mayores el suicidio se relaciona con la enfermedad física o mental (Observatorio de Drogas de Colombia, 2013; 2016).
Como se explicó en el marco conceptual, estos comportamientos se dan en interrelación entre el individuo, su curso de vida y los entornos en los que este se desarrolla. A continuación, se realizará la identificación de los problemas por entorno, para luego describir las limitaciones socioemocionales que presentan las personas y comunidades para afrontar las exigencias de la vida y establecer relaciones sociales favorables.
4.2.1. Entornos como factores de riesgo para la salud mental
Para promover la salud mental, y a su vez prevenir las violencias, el consumo de SPA, y los problemas o trastornos mentales, es necesario contar con entornos seguros que generen apoyo comunitario a la población. En general, aún existen algunos factores de riesgo que limitan los entornos en los que se desenvuelven las personas. A continuación, se describen las principales barreras que se encuentran en los diferentes entornos.
Entorno comunitario
Los entornos comunitarios equitativos e incluyentes facilitan las relaciones con los demás, así como el fomento de las redes comunitarias, la participación social y la interacción con el ambiente (Ministerio de Salud y Protección Social, 2018). Sin embargo, en el país se encuentran entornos comunitarios con estereotipos, prejuicios y discriminación hacia ciertos grupos poblacionales. La ENSM (2015) encontró que el 14,8 % de niños y niñas entre 7 y 11 años, y el 21,3 % de personas entre 45 y 59 años se han sentido discriminadas, siendo mayor en las mujeres. Esta exclusión es hasta de un 65,9 % frente a problemas como la adicción a SPA e incluyen en menores porcentajes a desmovilizados de los grupos armados (22,2 %), personas con patología infecciosas (20,7 %), y con trastorno mental 17,6 %).
Además, uno de los factores que incide en la promoción de la salud mental es la realización de actividades culturales, deportivas y recreativas (Ministerio de Salud y Protección Social, 2018). De acuerdo con la Encuesta Nacional del Uso del Tiempo Libre (2012), solo el 18,9 % de los hombres y el 9,2 % de las mujeres dedican tiempo diario a realizar actividades de tipo cultural, deportivo o dedicadas a sus aficiones. En la población escolarizada este problema es aún mayor, solo el 31 % de los escolares y el 13,4 % de los adolescentes cumplen con las recomendaciones de actividad física, además el 67,9 % y el 76,6 % respectivamente, tienen tiempo excesivo frente las pantallas (Encuesta Nacional de Situación Nutricional, 2015). Lo anterior está relacionado con la insuficiencia de infraestructura cultural y deportiva (Departamento Nacional de Planeación, 2017), y con la baja percepción de seguridad en zonas públicas (parques, canchas, vías, humedales, rondas de ríos, caños, entre otros) que en algunos casos cuentan con la presencia de puntos de expendio de drogas y control territorial (Observatorio de Drogas de Colombia, 2016).
En términos generales, un porcentaje significativo de la población colombiana es sedentaria, lo cual se constituye como un factor de riesgo que incrementa la probabilidad de padecer enfermedades crónicas como cáncer, depresión y a largo plazo demencia.
Finalmente, en cuanto a la participación comunitaria, la cual es un indicador para medir la fortaleza de vínculos sociales, se encuentra que más de la mitad de los colombianos no participan en ningún grupo social o comunitario (Encuesta Nacional de Salud Mental, 2015). Sumado a esto, la Encuesta de Cultura Política (2015) evidencia una baja participación de la población en la agenda pública: entre el 63,4 % y el 76 % de las personas mayores de 18 años no han escuchado hablar de espacios de participación ciudadana; además, entre el 20 % y el 51,3 % desconocen los mecanismos de participación. Es importante resaltar que la participación en grupos comunitarios es un factor protector que permite el fortalecimiento de redes de apoyo, el cual puede mitigar el impacto de situaciones estresantes, así como promover que las personas, familias, y comunidades tengan un rol activo dentro de la sociedad. Adicionalmente, este factor protector es a su vez el escenario propicio para el control social, la regulación y el establecimiento de acuerdos o compromisos.
Entorno laboral
Las personas pasan gran parte de su vida en el entorno laboral. Un contexto laboral con limitada comunicación entre compañeros de trabajo y superiores, inseguridad laboral, bajas perspectivas de promoción profesional, actividades poco valoradas, carencia de elementos para el trabajo, baja remuneración económica, entre otras, pueden desencadenar en el individuo estrés laboral, siendo este último el inicio de trastornos de ansiedad o depresión, y en algunos casos situaciones de consumo de SPA e intento de suicidio (Ministerio de Trabajo, 2013).
Colombia tiene una alta prevalencia de factores de riesgo psicosociales en el entorno laboral. De acuerdo con la segunda Encuesta de condiciones de trabajo (2013), la mitad de los trabajadores reportaron afectaciones por actividades monótonas y exposición al trabajo en público. Entre el 20 % y el 30 % de los trabajadores notificaron exposición a riesgos asociados de manera directa con estrés laboral debido a la poca claridad en la definición de responsabilidades, inexistencia de pausas de trabajo autorizadas, impedimento para detenerse cuando se quiere, mucho trabajo con poco tiempo para realizarlo, y constantes cambios en lo que se espera del trabajador (Ministerio de la Protección Social, 2007).
Adicionalmente, se encontró un incremento del 43 % de ansiedad y depresión en los trabajadores, posicionándose en el tercer lugar de las causas de morbilidad en población trabajadora entre los años 2009 a 2012, detrás de las afectaciones auditivas y musculoesqueléticas, esta última derivada de riesgos psicosociales en los trabajadores. De esta manera, el apoyo brindado por el supervisor y los compañeros de trabajo actúan como factores protectores en estos contextos (Ministerio de Trabajo, 2013).
Dado que el estrés es uno de los principales problemas en la salud mental de los trabajadores a nivel mundial, se establece como un problema para las instituciones debido al aumento de ausentismo por enfermedad, baja motivación y reducción de la productividad (Organización Mundial de la Salud, 2004). A nivel internacional se encuentra que la depresión está entre las principales causas de morbilidad, asociada al 20 % del tiempo perdido por ausentismo, y entre 50 % y 60 % por presentismo. En el país, según la ENSM (2015), entre el 8,9 % y el 10,3 % de la población presenta ausentismo laboral.
Por otro lado, se identifica que largas jornadas laborales y altos tiempos de desplazamiento del trabajo a la casa y viceversa, generan desequilibrios de tiempo en: familia y pares, actividades de esparcimiento, y actividades físicas; las cuales actúan como factores protectores de la salud mental del individuo y de la familia. Es de resaltar que de las personas asalariadas el 27,5 % trabaja más de 48 horas a la semana y se desconoce el número de horas trabajadas en la informalidad (Departamento Nacional de Planeación, 2019; Organización Internacional del Trabajo, 2019). Por último, el bajo desempeño laboral se puede dar en dos vías: en primer lugar, se presentan afectaciones psicosociales en el entorno laboral y, en segundo lugar, la persona sufre problemas o trastornos mentales en entornos diferentes al laboral. Por lo que es importante la detección temprana, la sensibilización en el entorno, y la inclusión de las personas con problemas o trastornos mentales (Encuesta Nacional de Salud Mental, 2015).
Aunque en 2019 el Ministerio del Trabajo expidió la resolución 2404[41], la cual establece los requerimientos para la identificación, evaluación, monitoreo e intervención de factores de riesgo psicosocial en el entorno laboral, actualmente se desconoce si las empresas o personas objeto de dicha norma utilizan los resultados de la batería de riesgo psicosocial para el diseño, ajuste e implementación de sus políticas internas. Lo anterior con el propósito de mitigar el riesgo psicosocial de los trabajadores.
Entorno educativo
Existen varios factores de riesgo en el entorno educativo que pueden afectar la salud mental de la niñez y adolescencia, entre ellos se encuentra el bajo rendimiento académico, la deserción escolar, la baja capacidad de las escuelas para proporcionar un ambiente apropiado para apoyar el aprendizaje, y la provisión inadecuada del servicio educativo (Organización Mundial de la Salud, 2005).
En efecto, la deserción escolar es uno de los principales problemas que afecta a la población escolarizada, principalmente aquellos que están en los niveles de educación media y superior. Pese al aumento que se ha dado en la matrícula en estos niveles, el número de alumnos que logra culminar sus estudios no es alto: de cada 100 niñas y niños que ingresan al primer año de educación, solo 44 logran graduarse como bachilleres. Más grave aún, en educación superior, la tasa de deserción para 2018 fue del 46 %. De esta forma, la deserción escolar es un factor que incide en la aparición de problemas, trastornos mentales, y otras afectaciones; la cuales al mismo tiempo pueden incidir en el desempeño y el éxito escolar de la infancia, adolescencia y juventud (Suarez & Díaz, 2015).
Adicionalmente, existen otros factores de riesgo que impactan la salud mental de la población escolarizada, entre ellos se encuentran las agresiones, intimidaciones y el bullying. Según la encuesta de Salud de Escolares ENSE (2017), el 20,5 % de los estudiantes refirió haber sido víctima de agresiones durante el último año. Específicamente, uno de cada cuatro escolares en Colombia participó en peleas físicas en el último año, y el 15,4 % de los escolares refirió haber sido intimidado al menos una vez en el último mes. De esta manera, la violencia en el ámbito educativo se posiciona como uno de los temas prioritarios en términos de convivencia de las instituciones educativas. Adicionalmente, la Prueba PISA 2015 encontró que cerca del 30 % de los estudiantes encuestados en Colombia sufrió de bulying[42].
Otro de los problemas que afectan a la población escolarizada es el consumo de SPA. Según la encuesta de consumo de SPA (2016) se encontró una relación directamente proporcional entre la oferta y el uso de drogas. Se encontró que el 41,29 % de los menores considera que se distribuyen drogas dentro del colegio y el 48,29 % alrededor de este. Así mismo, el 24,84 % de los estudiantes ha visto personalmente a un alumno vendiendo o pasando droga en el colegio y el 35,76 % ha visto consumir drogas dentro o alrededor del colegio. Entre la población escolar entre los 12 y 18 años, el alcohol es la sustancia más consumida (6 de cada 10 reportaron haber consumido alcohol en el último año, y en promedio el consumo inició a los 13,1 años); con relación al consumo de SPA ilícitas, 6 de cada 100 reportaron su consumo, siendo la marihuana la más consumida, seguida de la cocaína.
Es clave reconocer el entorno escolar como uno de los escenarios con mayor cercanía a las necesidades psicosociales de los estudiantes y sus familias. Así, dado que los vínculos familiares son un factor protector para la reducción de eventos como el consumo de SPA, y promoción de la salud mental y convivencia social, se hace necesario que desde este entorno se promuevan estrategias dirigidas a fortalecer este vínculo familiar.
Si bien se ha diseñado la Ruta de Atención Integral para la convivencia escolar que se configura como una herramienta del Sistema Nacional de Convivencia Escolar, aún persisten dificultades para su implementación en los territorios. Del mismo modo, el Sistema de Información Unificado de Convivencia Escolar (Suice), proyectado como la herramienta que facilita el reporte de información sobre las diversas situaciones que afectan la convivencia escolar, aún no se ha posicionado en todo el territorio nacional con reportes periódicos para el seguimiento efectivo a los casos de violencia y consumo de SPA en los entornos educativos.
Por otro lado, se hace necesario el fortalecimiento de competencias ciudadanas y socioemocionales en este entorno, ya que según los resultados de la Prueba Saber 2012 en Competencias Ciudadanas en grados 3 °, 5 ° y 9 ° identifican que en el manejo de la ira los estudiantes de quinto grado ante situaciones de rabia: hacen cosas sin pensar (50 %) y tratar mal a otras personas (47 %) (Icfes, 2013).
Finalmente, la identificación de síntomas mentales de manera oportuna es indispensable para prevenir la deserción escolar, el fracaso académico, las violencias o el consumo de SPA. Dado que el entorno escolar es donde las niñas, niños y adolescentes pasan gran parte del tiempo, se hace indispensable que desde la comunidad educativa se identifique y se remita a las instituciones prestadoras de servicios de salud, ya que por lo menos un 44,7 % de la población infantil de 7 a 11 años requiere de una evaluación formal por parte de un profesional de la salud mental. Es de resaltar que 3 de cada 100 niñas y niños sufren de un trastorno mental, siendo mayor en las niñas (Encuesta Nacional de Salud Mental, 2015).
Entorno hogar
En el entorno hogar existen tres limitaciones que restringen el desarrollo del proyecto de vida individual, el avance familiar, y el progreso social y comunitario. La primera limitación corresponde vulneraciones sociales y económicas; la segunda está relacionada con las violencias intrafamiliar o de pareja, y la tercera hace referencia a débiles vínculos familiares (Ministerio de Salud y Protección Social, 2018; Ministerio de Salud y Protección Social, 2018). Sin perjuicio de la importancia de la primera problemática y de las acciones que se vienen adelantando por parte del Gobierno nacional para superación de la pobreza[43], el presente documento CONPES se centrará en abordar las dos últimas problemáticas.
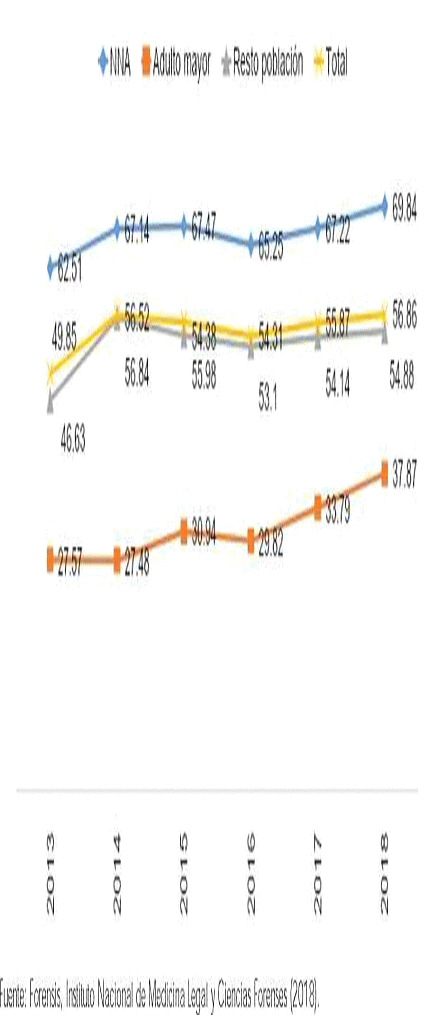
En este entorno se identificaron dos tipos de violencia, la primera es la violencia intrafamiliar, la cual se incrementó en 7,01 p.p, pasando de una tasa de 49,85 por cada 100.000 habitantes en 2012 a una tasa de 56,86 en 2018, siendo mayor en menores de edad (Gráfico 1) (Instituto Nacional de Medicina Legal y Ciencias Forences, 2018). La violencia intrafamiliar tradicionalmente se presenta dentro de la estructura familiar jerárquica, los dos principales ejes de desequilibrio de poder son el género y la edad. Por lo que las principales víctimas de violencia son las niñas, niños y adolescentes, las mujeres y los ancianos (Forensis, 2017). Esta es justificada por medio de la normalización de relaciones de poder que se ejercen por los roles y estereotipos relacionados con el género. Por ejemplo, hombres proveedores con mayor autoridad, mujeres dedicadas a las actividades del hogar y al cuidado de los hijos e hijas, escenario en el que muchas veces se utiliza la violencia como forma de castigo y pautas de crianza. Según la Encuesta Nacional de Demografía y Salud (2015), una de cada cuatro personas mayores de 18 años tolera la violencia como método de crianza.
Gráfico 1. Tasas de violencia intrafamiliar por grupos de edad
El segundo tipo de violencia es la de pareja, siendo una de las formas más comunes de violencia en todo el mundo. Si bien puede afectar a ambos géneros, con una proporción aproximada de 6 a 1, las mujeres son las víctimas más recurrentes a manos de sus compañeros o excompañeros íntimos, resultando frecuentemente en lesiones físicas o psicológicas. En el país para el 2018, se registraron 40,760 casos de violencia de pareja en mujeres, donde el 71,8 % de estos casos ocurre en la vivienda por parte de un miembro de la familia, generalmente la pareja. El grupo de edad en donde más se presentó este fenómeno fue entre los 25 y los 29 años seguido del grupo entre los 20 y los 24 (Instituto Nacional de Medicina Legal y Ciencias Forences, 2018).
Finalmente, los hogares con presencia de autoritarismo o permisividad, bajo involucramiento parental, baja comunicación, responsabilidades no compartidas, irrespeto, escenarios de violencia y desconfianza entre sus miembros, etc., son considerados como un entorno carente de recursos para establecer vínculos familiares fuertes (Instituto Colombiano de Bienestar Familiar, 2013; Ministerio de Salud y Protección Social, 2018). Esto es asociado a un desarrollo inadecuado de la personalidad y autonomía, bajo rendimiento escolar, bajas habilidades sociales y emocionales, en algunos casos relacionados también con la baja participación social (Ministerio de Salud y Protección Social, 2015; Arroyo & et al., 2010). Aunque no existen estudios específicos sobre el tema, el Estudio Nacional de Consumo de SPA en Población Escolar (2016) encontró que hay una relación inversa entre el involucramiento parental y la prevalencia del consumo de SPA[44], así, cuando existe bajo o mediano involucramiento parental se presenta un consumo anual por encima del promedio nacional, pasando del 37 % al 50 %. Adicionalmente, la ENSM (2015) encontró sobre exclusión familiar que del 19,9 % de las personas entre 18 y 44 años que se han sentido rechazadas, el 25,6 % ha sido por su familia.
Relaciones y vínculos a través de medios virtuales en los diferentes entornos
La interacción de los individuos con tecnologías de la información tales como celulares, computadores, tabletas, etc., es trasversal a todos los entornos; la cual permite el acceso a nuevas formas de comunicación, aprendizaje y trabajo que optimizan el tiempo y la conexión en plataformas a nivel mundial. El sobreuso de medios virtuales se relaciona con el tiempo en pantalla utilizando redes sociales (Facebook, Instagram, Snapchat, WhatsApp,
Messenger, entre otros) las cuales se relacionan con afectaciones en las habilidades sociales que limitan la interacción social, la baja autoestima, la necesidad de atención, el reconocimiento social y en algunos casos el narcisismo (Moreno Martin & Isidro de Pedro, 2018).
De esta forma, para el 2018 el 64,6 % de los hogares colombianos usaron Internet siendo el celular el medio más utilizado para conectarse (84,7 %). El mayor porcentaje de utilización estaba en los grupos de edad entre 12 y 24 años (84,5 %), seguido del grupo de 25 y 54 años (70,4 %) y en tercer lugar el de 5 y 11 años (51,9 %).
De esta forma, existen algunos estudios que encuentran efectos de la excesiva utilización de redes sociales virtuales sobre la salud mental de los jóvenes. Un estudio en Bogotá[45], encontró que menores de edad entre 11 y 15 años que pasaban altos períodos de tiempo en redes sociales tenían mayores conductas agresivas y problemas de atención (Rodriguez Puentes & Fernandez Parra, 2014). Así mismo, un estudio realizado en Manizales[46] para población universitaria encontró que el 77,3 % de los encuestados presenta algún grado de adicción a Internet, siendo mayor al celular (66,5 %), en donde el 76,4 % lo utilizó para el ingreso a redes sociales. Dentro de las adicciones relacionadas a estos medios virtuales están la somnolencia, trastornos de conducta alimentaria, depresión, hiperactividad, disfunción familiar, problemas de atención, entre otras (Cañón Buitrago, y otros, 2016). Es importante resaltar la presencia de retos en las plataformas virtuales que inducen a autolesiones en la niñez, la adolescencia y la juventud, que se asocian a suicidios sistemáticos, entre los que han logrado identificar están: Momo, el ahorcado, la ballena azul (Ministerio de Tecnologías de la Información y Comunicaciones, 2017).
Con respecto al ciberacoso, un estudio del Ministerio de Tecnologías de la Información y Comunicaciones (2017) encontró que el 19,5 % de la población colombiana ha sufrido o conoce a alguien que ha sufrido ciberacoso, siendo mayor en los grupos de edad de 16 a 24 años. Adicionalmente se encontró como factor de riesgo del ciberacoso la baja supervisión de adultos; un 41 % de la población menor de edad no cuenta con adultos que los acompañe a navegar en Internet (Ministerio de Tecnologías de la información y Comunicaciones, 2017).
Adicionalmente, la utilización inadecuada de medios virtuales ha fomentado la explotación sexual en la niñez y la adolescencia. Un 9,5 % de la población conoce o ha sido víctima de producción, distribución y consumo de material de abuso sexual infantil en Internet (Ministerio de Tecnologías de la información y Comunicaciones, 2017).
Entorno institucional relacionado con la vulneración de derechos o el delito
Algunas personas en el trascurso de su vida pueden presentar institucionalización[47], como medida de protección o como sanción por incurrir en un delito. Para los casos de vulneración de derechos en niñas, niños, adolescentes y jóvenes se busca la restauración de su dignidad e integridad a través del Proceso Administrativo de Restablecimiento de Derechos (PARD), y en casos relacionados con la comisión de delitos del Sistema de Responsabilidad Penal para Adolescentes (SRPA) se prioriza la aplicación de la justicia restaurativa[48]. Para los otros cursos de vida, se generan acciones punitivas que incluyen la privación de la libertad en centros penitenciarios o carcelarios. De esta manera, estas instituciones concentran individuos que previo a su ingreso, han sido víctimas o victimarios de violencias, consumidores de SPA, entre otros (Organización Panamericana de la Salud, n.d).
Una vez los individuos se institucionalizan, se inicia un proceso de adaptación a condiciones de encierro y falta de libertad que, sumado a las dinámicas de violencia al interior de este entorno, genera cambios comportamentales y cognitivos en la persona, afectando de manera directa su salud mental. Por otro lado, según el rol que el individuo cumple en el hogar, trasforma las dinámicas familiares hasta su posible desintegración, provocando afectación a otros miembros de este. Además, la ubicación del sitio de reclusión es significativa en los vínculos afectivos, así entre más lejos se encuentre de su hogar mayor probabilidad de debilitamiento de lazos familiares, traducido en menor apoyo afectivo y moral y presencia de depresión (Organización Panamericana de la Salud, n.d). Sin embargo, lo anterior depende, del curso de vida y el tipo de institucionalización realizada.
Teniendo en cuenta que es responsabilidad del Estado la protección de la niñez y adolescencia, el Instituto Colombiano de Bienestar Familiar (ICBF), a través de los defensores y las entidades territoriales por medio de las comisarías de familia, inician el PARD en búsqueda de la restauración de la dignidad e integridad de la niñez y adolescencia como sujetos de derechos; teniendo en cuenta que la violencia física, verbal, psicológica y sexual es una las principales causas de estas medidas (Instituto Colombiano de Bienestar Familiar, 2019). Así mismo, dependiendo la vulneración, las medidas utilizadas pueden ir desde una amonestación con asistencia obligatoria a un curso pedagógico hasta el retiro definitivo de su entorno familiar y declaratoria de adoptabilidad. Siendo estas últimas medidas las que pueden generar en la niñez trastornos de ansiedad por separación y ansiedad generalizada. Aunque no se cuenta con estudios específicos en el PARD, en el país el 1,2 % de los menores de 18 años cuenta con ansiedad por separación para los últimos 30 días y el 1,8 % en el último año. Así mismo, retrospectivamente se encontró que el 0,8 % de las mujeres y el 0,3 % de hombres presentan ansiedad por separación en la infancia (Gómez-Restrepo, y otros, 2016).
Las causas de relación con el delito en adolescentes pueden estar influenciadas por modelos inapropiados, trastornos por consumo de SPA y depresión. Según el Estudio Nacional de Consumo de SPA en el SRPA Colombia (2017) el 38 % de los menores de edad que se encuentran en el SRPA tienen familiares, principalmente tíos, que realizan actividades delictivas, y el 47,8 % han sido o son consumidores de SPA. Sumado a esto, se encuentran casos de adolescentes víctimas de diferentes formas de violencias y abandono, desencadenando dificultades en la regulación emocional o el control de impulsos, además de internalización de la violencia elevando el riesgo de cometer un acto delictivo (Observatorio de Drogas de Colombia, 2017).
Una vez el menor de edad comete el acto delictivo, este es ingresado al SRPA el cual, a través de la justicia y prácticas restaurativas, busca alternativas colectivas para solucionar o reparar los afectados y responsables del evento. El ingreso a estas unidades genera condiciones de separación y aislamiento asociadas a la institucionalización para el cumplimiento en el tiempo de la sanción establecida. La entrada a este nuevo entorno limita el relacionamiento de los adolescentes y jóvenes con su red primaria de apoyo, generando quebrantamiento o trasformación de vínculos afectivos que repercuten sobre las emociones y cogniciones del individuo. Lo que a su vez produce estrés en el adolescente y su familia.
Además, estas unidades concentran población con altas vulneraciones y con prevalencias de trastornos mentales y de consumo de SPA hasta tres veces más altas en comparación con otros grupos poblacionales. El 66,1 % de los adolescentes presentan abuso de SPA, el 17,9 % dependencia, y para el 2018 se reportaron 86 casos de autolesiones[49] (Observatorio de Drogas de Colombia, 2017; ICBF, 2018). De esta manera, existe ausencia de acciones integrales de promoción de la salud, prevención del riesgo y atención de los problemas y trastornos mentales por parte de las entidades territoriales. Lo que puede empeorar la salud física y mental de estos individuos, y a su vez, promover la reincidencia con el delito (Organización Panamericana de la Salud, n.d). Además, es importante mencionar que los menores de 18 años no cuentan con tratamientos alternativos o procesos de atención en salud primaria para el manejo de la abstinencia.
Por otro lado, a los mayores de edad, que tienen relación con el delito se le establece acciones punitivas correspondientes a la privación de la libertad en instituciones penitenciarias y carcelarias. Si bien se desconocen los determinantes que influyen en que las personas cometan actos delictivos; se asume que al igual que los menores de edad, en algunos casos se presentaron vulneraciones y relación con el delito en su infancia y adolescencia. Por lo que es posible que estas personas hayan estado previamente vinculadas en el SRPA, sin embargo, no se cuenta con datos que permita establecer el paso al sistema penitenciario.
Se desconocen las acciones de promoción de salud mental y prevención de las violencias, problemas, trastornos mentales y consumo de SPA realizadas en las instituciones penitenciarias y carcelarias. La ausencia de acciones integrales en el individuo puede afectar directamente el entorno familiar y social. El entorno familiar debido a cambios en las dinámicas familiares y su posible desintegración; en los casos de mujeres generan una desestabilización en los lazos afectivos familiares y en el caso de los padres o jefes de hogar (mujer u hombre) presentan desestabilización emocional y económica. La afectación en el entorno social está relacionada con el cambio de comportamiento dentro de la misma institución y con el comportamiento que tenga la persona en la comunidad una vez termine la condena y que pueda llevar a la reincidencia (Organización Panamericana de la Salud, n.d).
Violencia contra niñas, niños y adolescentes en los diferentes entornos
Las violencias contra menores de edad suelen pasar desapercibidas aun cuando sus consecuencias, en algunos casos, derivan una carga duradera que generan problemas y trastornos mentales. La erradicación y prevención de la violencia se ha incluido como prioridad en la agenda global, en particular en el marco de la Agenda 2030 y los ODS. En el país, las violencias se clasifican en física, psicológica, sexual y omisión o negligencia (Instituto Colombiano de Bienestar Familiar, 2018). Debido a la ausencia de información sobre violencias psicológica, de omisión y negligencia, este apartado se concentrará en las violencias física y sexual.
Según la Encuesta Nacional de Violencia Contra Niños, Niñas y Adolescentes (EVCNNA), 4 de cada 10 jóvenes entre los 18 y 24 años han sufrido algún tipo de violencia antes de los 18 años, donde la violencia física ocupa el primer lugar en la niñez y adolescencia. La violencia física suele ocurrir más en hombres, pero ocasiona ausencia escolar en las mujeres. Con respecto a violencia sexual, entre 2011 y 2019 se presentó un incremento de presunto abuso sexual contra la primera infancia, infancia y adolescencia (Gráfico 2), con mayor afectación en las mujeres. Así mismo se identificó que para el 2018, el 33 % de la población víctima de presunto abuso sexual presentaba discapacidad, este porcentaje ha aumentado de manera progresiva con respecto al año 2005, el cual fue del 15 %; lo que determina a los menores de edad con discapacidad como una población vulnerable ante la violencia sexual.
Gráfico 2. Denuncias y exámenes medicolegales por presunto delito sexual cometido contra niñas, niños y adolescentes en Colombia (2011-2019)
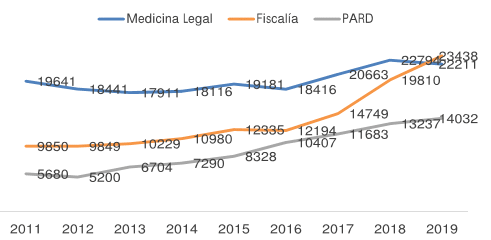
Fuente: Instituto Nacional de Medicina Legal y Ciencias Forenses, y Ministerio Salud y Protección Social (2019)
4.2.2. Bajo desarrollo de competencias socioemocionales para afrontar situaciones adversas
El adecuado desarrollo de las competencias socioemocionales es considerado un factor protector personal y social en la medida en que incide en el manejo efectivo de situaciones interpersonales. Así como en la reducción de algunos eventos negativos relacionados con dificultades en la convivencia, abuso de SPA, problemas o trastornos mentales (Departamento Nacional de Planeación, 2017; Ministerio de Salud y Protección Social, 2015). De igual forma, la autoidentificación de síntomas mentales permite un ingreso oportuno al SGSSS para la prevención de progresividad en los mismas.
El desarrollo de competencias socioemocionales se relaciona con la percepción de felicidad, el funcionamiento social y el bienestar (Fernández B & Extremera, 2009). De esta manera, se encontró que, a nivel social, el desarrollo de estas competencias permite la generación de redes sociales satisfactorias con experiencias sanas, equilibradas y percepción de satisfacción o bienestar (Departamento Nacional de Planeación, 2017); por el contrario, el bajo desarrollo de estas competencias genera anulación de sentimientos o baja habilidad para expresarlos, distancia emocional y desconfianza.
A nivel individual se encontró que la percepción de felicidad se reduce a medida que aumenta la edad y se entra en la etapa adulta y de adulto mayor, con diferencias marcadas a nivel regional, de escolaridad, pobreza y estado civil; donde a menor escolarización decrece esta percepción (Ministerio de Salud y Protección Social, 2015). Lo anterior pone de presente un mayor riesgo para la población mayor de edad, así como la necesidad de fortalecer estas competencias a lo largo del ciclo de vida, de tal forma que estas habilidades sean un soporte consistente con los retos que supone el envejecimiento. Así mismo, se evidenció que la población puede identificar la alegría, pero presenta dificultades para emociones como el miedo, tristeza y asco, mostrando una baja empatía entre poblaciones en situaciones negativas (Ministerio de Salud y Protección Social, 2015).
4.3. Limitaciones en la atención integral e inclusión social de personas con problemas y trastornos mentales
Los individuos que tienen problemas o trastornos mentales requieren atención integral por parte del sistema de salud, así como opciones efectivas para el acceso a bienes y servicios que garanticen la calidad de vida acorde con la dignidad humana, es decir, educación, recreación, productividad y empleo, etc. (Congreso de la Republica, 2013, pág. 4). Sin embargo, actualmente se cuenta con una oferta sanitaria reducida y desarticulada, baja disponibilidad de medicamentos en zonas rurales y rurales dispersas para la atención de problemas y trastornos mentales, talento humano con falencias de formación para la atención integral en procesos de baja complejidad, y desconocimiento de la oferta social con ausencia de articulación sociosanitaria para apoyar los procesos de recuperación.
4.3.1. Reducida y desarticulada oferta en salud para la atención integral de las personas con problemas o trastornos mentales
Si las personas con problemas o trastornos mentales deciden acceder al sistema de salud o son priorizadas debido a vulneración de derechos o relación con el delito[50], requieren una atención oportuna e integral que facilite su rehabilitación. No obstante, existen limitaciones para el ingreso a los servicios de salud, insuficiente oferta para la atención de los problemas o trastornos mentales[51], incluyendo reducción de daños en consumidores de SPA, y baja disponibilidad de medicamentos.
En el país menos del 50 % de la población que presenta algún problema o trastorno mental en efecto solicita atención en salud, sumado a esto, siete de cada cien personas que solicitan dicha atención no logran acceder al SGSSS, y la no atención oportuna e integral empeora de manera progresiva la sintomatología, llegando hasta un deterioro funcional (Eaton, Qureshi, Salaria, & Ryan). Lo anterior está relacionado con el desconocimiento del proceso para el acceso a la atención, la desconfianza en el tratamiento, la localización geográfica, los bajos recursos económicos para el desplazamiento, los largos períodos de tiempo en asignación de citas o autorizaciones, atención sin considerar las transiciones de cuidado que genera el fenómeno de puerta giratoria[52], la fragmentación de la atención, la intervención exclusivamente farmacológica, entre otros, lo que en consecuencia limita la atención oportuna, continua, integral y resolutiva de la población (Encuesta Nacional de Salud Mental, 2015; Ministerio de Salud y Protección Social, 2020).
Además, el país cuenta con 11.965 servicios en salud mental habilitados, en donde el 94 % (11.204) son servicios específicos para atender problemas y trastornos mentales, con una tasa de atención del 21,4 por 100.000 personas, y el restante son servicios (6,36 %) destinados a la atención de trastornos por consumo de SPA con atención de 1,5 por cada 100.000 individuos (Tabla 1). Existen diferencias territoriales con tasas que oscilan entre 2,2 y 29,3 por 100.000 habitantes, en donde el 53 % de la oferta en salud mental y trastornos por consumo de SPA se concentran en los departamentos de Antioquia, Valle del Cauca, Atlántico y la ciudad de Bogotá. Además, aun cuando se estima que cerca de 700.000 individuos requieren tratamiento por consumo problemático de SPA, el país cuenta con 1 servicio de atención por cada 1.000 personas y tan solo 9,4 % recibe tratamiento (Observatorio Nacional de Salud Mental, 2019).
Si bien estas limitaciones y diferencias territoriales deberían ser subsanadas a través de Redes Integrales de Prestadores de Servicios de Salud, de 42 EPS que operan en el territorio, tan solo el 11,9 % (i.e. 5) cuentan con habilitación[53], lo que evidencia posibles limitaciones para la atención integral de las personas con problemas, trastornos mentales y rehabilitación o reducción del daño del consumo de SPA (Observatorio Nacional de Salud Mental, 2019). Es importante resaltar que limitaciones en la oferta no solo afectan la consulta inicial sino la continuidad y adherencia del tratamiento (Instituto de Evaluación Tecnológica en Salud, 2017).
Tabla 1. Personas y atenciones por trastornos mentales, del comportamiento y por consumo de SPA, Colombia 2018
| Entidad territorial | Trastornos mentales y del comportamiento | Trastornos por consumo de SPA | ||||||
| Personas Atenciones | Promedio atenciones por año | Tasa por 100.000 habitantes | Personas | Atenciones | Promedio atenciones por año | Tasa por 100.000 habitantes | ||
| Amazonas | 255 | 641 | 2,5 | 323 | 77 | 671 | 9 | 98,0 |
| Antioquia | 208.365 | 763.548 | 3,7 | 3114 | 15769 | 79.832 | 5 | 236,0 |
| Arauca | 2.477 | 15.300 | 6,2 | 915 | 172 | 5.037 | 29 | 64,0 |
| Archipiélago de San Andrés, Providencia y Santa Catalina | 107 | 312 | 2,9 | 136 | 4 | 15 | 4 | 5,0 |
| Atlántico | 57.866 | 224.457 | 3,9 | 2273 | 4030 | 14.879 | 4 | 158,0 |
| Bogotá, D.C. | 183.049 | 661.452 | 3,6 | 2237 | 8070 | 44.985 | 6 | 99,0 |
| Bolívar | 34.000 | 312.926 | 9,2 | 1566 | 2385 | 46.317 | 19 | 110,0 |
| Boyacá | 21.109 | 86.791 | 4,1 | 1647 | 900 | 3.483 | 4 | 70,0 |
| Caldas | 35.369 | 139.570 | 3,9 | 3559 | 2090 | 10.054 | 5 | 210,0 |
| Caquetá | 5.613 | 20.588 | 3,7 | 1131 | 539 | 3.133 | 6 | 109,0 |
| Casanare | 4.560 | 19.722 | 4,3 | 1215 | 155 | 532 | 3 | 41,0 |
| Cauca | 17.900 | 59.332 | 3,3 | 1264 | 1088 | 2.995 | 3 | 77,0 |
| Cesar | 14.989 | 81.167 | 5,4 | 1407 | 1464 | 35.239 | 24 | 137,0 |
| Chocó | 3.044 | 11.629 | 3,8 | 591 | 192 | 574 | 3 | 37,0 |
| Córdoba | 20.745 | 154.174 | 7,4 | 1160 | 1341 | 11.117 | 8 | 75,0 |
| Cundinamarca | 60.170 | 225.049 | 3,7 | 2146 | 2705 | 12.458 | 5 | 96,0 |
| Guainía | 38 | 64 | 1,7 | 87 | 3 | 30 | 10 | 7,0 |
| Guaviare | 241 | 623 | 2,6 | 208 | 12 | 22 | 2 | 10,0 |
| Huila | 19.588 | 103.971 | 5,3 | 1636 | 1052 | 12.129 | 12 | 88,0 |
| La Guajira | 6.487 | 130.839 | 20,2 | 624 | 591 | 10.260 | 17 | 57,0 |
| Magdalena | 15.166 | 77.717 | 5,1 | 1168 | 798 | 5.235 | 7 | 61,0 |
| Meta | 8.865 | 31.777 | 3,6 | 872 | 340 | 1.179 | 3 | 33,0 |
| Nariño | 32.416 | 233.744 | 7,2 | 1792 | 3065 | 27.962 | 9 | 169,0 |
| Norte de Santander | 20.483 | 104.472 | 5,1 | 1472 | 1757 | 25.949 | 15 | 126,0 |
| Putumayo | 3.884 | 25.903 | 6,7 | 1082 | 305 | 2.298 | 8 | 85,0 |
| Quindío | 15.905 | 61.298 | 3,9 | 2766 | 1666 | 20.098 | 12 | 290,0 |
| Risaralda | 32.029 | 112.788 | 3,5 | 3310 | 1815 | 12.915 | 7 | 188,0 |
| Santander | 54.190 | 255.583 | 4,7 | 2592 | 2882 | 10.956 | 4 | 138,0 |
| Sucre | 12.838 | 82.204 | 6,4 | 1464 | 1007 | 13.210 | 13 | 115,0 |
| Tolima | 23.456 | 86.067 | 3,7 | 1652 | 1225 | 5.622 | 5 | 86,0 |
| Valle del Cauca | 97.009 | 391.829 | 4,0 | 2040 | 4414 | 15.776 | 4 | 93,0 |
| Vaupés | 78 | 248 | 3,2 | 174 | 4 | 8 | 2 | 9,0 |
| Vichada | 175 | 485 | 2,8 | 226 | 11 | 21 | 2 | 14,0 |
Fuente: Sispro, 2019 (estimación población DANE para 2018)
Por otro lado, dada la necesidad de intervención establecida en el problema 2 sobre población institucionalizada, se encontró con respecto a población privada de la libertad que, aunque en los centros penitenciarios se realiza un examen de ingreso, no existe información que permita dar cuenta de la identificación de problemas o trastornos mentales, consumo de sustancias, remisión a especialidades, ni atención integral para esta población. Además, se cuenta con tan solo dos unidades móviles de atención inicial en salud mental, las cuales se encuentran ubicadas en los centros de reclusión La Modelo de Bogotá y Villahermosa. Así mismo, se encuentran deficiencias en el diagnóstico de enfermedades mentales graves, bajo número de personal para la atención, escasos lineamientos para atención de urgencias psiquiátricas, limitado tiempo para la valoración y seguimiento, y tratamientos basados en medicación (Unidad de Servicios Penitenciarios y Carcelarios, 2017).
Por último, si bien los medicamentos opioides y sus antídotos hacen parte del Plan de Beneficios en Salud[54], y el Fondo Nacional de Estupefacientes entre 2012 y 2017 aumentó la disponibilidad de este tipo de fármacos, actualmente el país continúa con una baja disponibilidad de estos medicamentos con respecto a estándares internacionales. Lo anterior, limita el acceso a las personas que lo requieren para sus tratamientos (Knaul, y otros, 2018).
4.3.2. Baja disponibilidad del talento humano y limitaciones en su formación en salud para la atención integral a problemas o trastornos mentales
La identificación temprana y atención en salud oportuna de las personas que presentan problemas o trastornos mentales es necesaria para reducir la progresividad de la enfermedad a otros tipos de desenlaces, así como para disminuir la probabilidad de mortalidad temprana debido a la aparición de otras enfermedades o eventos como, por ejemplo, la conducta suicida. Para esto se requiere talento humano en salud con competencias para la promoción de la salud mental, prevención, diagnóstico, tratamiento, y rehabilitación de problemas o trastornos mentales, según las necesidades sociales y en salud de las personas y sus familias (Eaton, Qureshi, Salaria, & Ryan, 2018). Sin embargo, en la actualidad el talento humano, que trabaja en instituciones de salud de baja complejidad, presenta falencias de formación en conocimientos específicos para la atención integral de problemas o trastornos mentales. Adicionalmente, existe baja disponibilidad de talento humano para la atención especializada en zonas rurales y rurales dispersas.
Así, cuando una persona ingresa al SGSSS, el personal en salud que realiza el primer contacto es quien cuenta con la mayor probabilidad de identificar y gestionar la atención integral. Sin embargo, el talento humano presenta desconocimiento para la detección y atención de los problemas o trastornos mentales (Fondo Multidonante de las Naciones Unidas para el postconflicto, 2018). Lo anterior está relacionado con los planes de estudio para la formación debido a que los profesionales egresan con limitaciones para realizar los diagnósticos y los manejos de primer nivel de personas con problemas o trastornos mentales en los procesos de baja complejidad.
Un ejemplo de esto es que la mayor remisión se da a psicoterapia por psicología, siendo importante que los profesionales que la realicen tengan competencias en el área clínica. No obstante, dado que la mayoría de las instituciones de educación superior establecen el título de psicólogo sin determinar si existe un énfasis clínico en este, las IPS no pueden determinar si la persona contratada cuenta con formación en psicología clínica. Esta limitación en la formación está relacionada con la baja adherencia al tratamiento psicoterapéutico, lo que reduce la credibilidad de las personas en los procesos de recuperación y les genera desconfianza en los tratamientos (Encuesta Nacional de Salud Mental, 2015).
Por otro lado, existe desconocimiento de la suficiencia y la ubicación del talento humano especializado para la atención de la población con problemas o trastornos mentales, dado el subregistro en el Registro Único Nacional del Talento Humano en Salud[55] (RETHUS) de estas especialidades. De acuerdo con las estimaciones del Ministerio de Salud y Protección Social, el país cuenta con 2 psiquiatras y 2 neurólogos por cada 100.000 habitantes, con baja presencia en zonas rurales y rurales dispersas. Finalmente, teniendo en cuenta que se desconoce la oferta social para la población con problemas y trastornos mentales, también se desconoce el perfil y los conocimientos que presenta el talento humano que atiende.
4.3.3. Desconocimiento de la oferta social y ausencia de articulación sociosanitaria para la inclusión social en problemas y trastornos mentales
Las personas con trastornos mentales en proceso de recuperación requieren oportunidades de inclusión social que les permitan contribuir a su mejoramiento en salud mental, al igual que prevenir reincidencia de los síntomas. Participar activamente a nivel educativo, cultural o deportivo, así como tener un trabajo en el cual las personas generan recursos económicos y autonomía para acceder a bienes y servicios, mejora su funcionalidad, y además les permite aportar y participar en la sociedad. Dentro de este contexto se hace necesario que a las personas con problemas o trastornos mentales se les brinde posibilidades para aportar en la sociedad, contribuyendo de esta forma en su proceso de recuperación.
La ausencia de esta oferta puede hacer que el individuo recaiga o agudice los problemas o trastornos mentales, y no genere lazos familiares o comunitarios.
La oferta social debe funcionar de manera paralela con la atención en salud, la cual corresponde a aquellas instituciones u organizaciones de la sociedad civil que prestan servicios para la protección, cuidado y garantía de los derechos, así como aquellas que apoyan la inclusión educativa, cultural, deportiva, y laboral. Estas permiten potencializar las capacidades y recursos de las personas con problemas o trastornos en salud mental, y con consumo de SPA en las diferentes zonas del país. Aunque existen múltiples instituciones público-privadas y de la sociedad civil que ofrecen estos servicios, actualmente se desconoce esta oferta. Además, se presentan restricciones en el trabajo conjunto de los sectores involucrados en la atención de esta población debido a la ausencia de lineamientos que den claridad sobre la articulación al interior de la oferta social y la oferta en salud. Lo anterior podría generar reprocesos, revictimización, y multiplicidad en el diligenciamiento de documentos y tiempos de espera prolongados.
5. DEFINICIÓN DE LA POLÍTICA
5.1. Objetivo general
Promover la salud mental de la población colombiana a través del fortalecimiento de entornos sociales, el desarrollo de capacidades individuales y colectivas, el incremento de la coordinación intersectorial y el mejoramiento de la atención en salud mental, con el fin de reducir la incidencia de problemas o trastornos mentales, el consumo o abuso de SPA, y las víctimas de violencias.
5.2. Objetivos específicos
OE 1. Aumentar la coordinación intersectorial para lograr una implementación efectiva de la promoción, la prevención, la atención integral y la inclusión social de las personas con problemas o trastornos mentales, con consumo o abuso de SPA, o víctimas de violencias.
OE 2. Fortalecer los entornos en los que se desarrolla la población colombiana, así como sus competencias socioemocionales individuales y colectivas, para prevenir los problemas o trastornos mentales, el consumo o abuso de SPA, y las violencias.
OE 3. Mejorar la atención en salud mental y la inclusión social para disminuir el número de personas con problemas o trastornos mentales, con consumo o abuso de SPA y víctimas de violencias.
5.3. Plan de acción
Para el cumplimiento del objetivo general de la presente política se establecen tres objetivos específicos desarrollados a través de estrategias y líneas de acción que implican la realización de acciones por parte de diferentes entidades del nivel nacional. El detalle de las acciones propuestas se describe en el Plan de Acción y Seguimiento (PAS) (Anexo A), el cual señala las entidades responsables, los períodos de ejecución, las metas, así como los recursos necesarios y disponibles para su implementación.
5.3.1. Estrategia para la coordinación intersectorial en temas de salud mental
Línea de acción 1. Construcción de una agenda y un plan de acción para la implementación de la política de salud mental
El Ministerio de Salud y Protección Social, en el primer semestre de 2020, creará el comité técnico interinstitucional de salud mental para consolidar una agenda única con orientaciones para la salud mental, la epilepsia, el consumo de SPA y las víctimas de violencias. Dicho comité articulará los sectores competentes y contará con representantes de la comunidad y de los grupos de interés. Esta acción se realizará en el marco de la Comisión Intersectorial de Salud Pública y en cumplimiento en lo determinado en el artículo 9 del Decreto 859 de 2014.
En segundo lugar, el Ministerio de Salud y Protección Social, diseñará, a partir del segundo semestre de 2020, un instrumento que permita articular agendas de diferentes sectores con el plan de acción del comité técnico interinstitucional de salud mental en cada vigencia, con el fin de coordinar las agendas y los planes de acción de los diferentes espacios (sistemas, comisión y comités) que inciden en salud mental.
En tercer lugar, el Ministerio de Salud y Protección Social, a partir del primer semestre de 2021, creará e implementará una hoja de ruta de coordinación y articulación para gestionar acciones en salud mental, epilepsia, consumo de sustancias psicoactivas y víctimas de violencia en los consejos territoriales de salud mental, comités departamentales de drogas y el mecanismo articulador para las violencias. Esta hoja de ruta deberá articularse con otros espacios (sistemas, comisión y comités) que operen a nivel territorial.
Finalmente, el Departamento Nacional de Planeación, a partir del primer semestre del 2022, realizará una evaluación institucional del presente documento CONPES. El informe de resultados que se genere de esta evaluación permitirá considerar la pertinencia de formular un nuevo documento de política relacionado con la salud mental de la población colombiana.
Línea de acción 2. Integración de sistemas de información y fomento de la investigación
Con el fin de garantizar la disponibilidad de la información para la toma de decisiones en salud mental, el Ministerio de Salud y Protección Social, a partir del segundo semestre de 2021, implementará el proceso de interoperabilidad de las fuentes de datos, el cual estará orientado al análisis y a la toma de decisiones, a partir de la información obtenida en el Observatorio Nacional de Salud Mental.
En segundo lugar, con el fin de producir información a nivel territorial, el Ministerio de Salud y Protección Social, a partir del primer semestre de 2020, incluirá en el Análisis de Situación de Salud nacional y territorial un apartado sobre salud mental, morbimortalidad asociada a los problemas y trastornos mentales, epilepsia, consumo de SPA, convivencia, y violencias.
Adicionalmente, el Ministerio de Justicia y del Derecho, a partir del primer semestre de 2020, definirá los indicadores de reducción de consumo de SPA desde el Observatorio de Drogas de Colombia en coordinación con el Observatorio de Salud Mental. Estos indicadores incluirán información de personas atendidas por consumo de drogas, intoxicaciones y muertes asociadas, entre otros. Lo anterior con el propósito de obtener información para la toma de decisiones adecuadas y oportunas en la prevención de consumo de SPA.
En tercer lugar, teniendo en cuenta que los componentes de generación de datos, evidencias, y entornos protectores son esenciales para la reducción de violencias en menores de edad, el ICBF, a partir del primer semestre de 2020, identificará las normas sociales y comportamientos que normalizan la violencia contra niñas, niños y adolescentes, para visibilizarlas e incentivar su modificación.
En cuarto lugar, el Ministerio de Justicia y del Derecho, a partir del primer semestre de 2020, creará una red de estudios e investigaciones sobre la reducción de la demanda de drogas entre el Observatorio de Drogas de Colombia, la academia, los centros de investigación y la sociedad civil con el propósito de prevenir el consumo de SPA.
Por otra parte, con el propósito de promover la investigación en salud mental, el DNP, a partir del primer semestre de 2020, identificará los determinantes sociales que inciden en la salud mental de la población colombiana por medio del desarrollo de un modelo predictor, esto con el fin de crear políticas públicas que aporten a la promoción de la salud mental en el país. Este instrumento permitirá orientar la focalización de acciones y oferta de acuerdo con las características de los segmentos poblacionales y de acuerdo con la oferta de promoción que se requiere.
Adicionalmente, el DNP realizará, a partir del primer semestre de 2020, la construcción y estimación de modelos estadísticos que brinden información para actuar de forma anticipada ante las vulneraciones de derechos que afectan a niñas, niños y adolescentes.
Con base en el modelo de anticipación de vulneraciones, el DNP, a partir del primer semestre de 2020, construirá y socializará con entidades territoriales un lineamiento de focalización que priorice y promueva la oferta social para niñas, niños y adolescentes y sus familias.
Finalmente, el DNP, a partir del segundo semestre de 2020, realizará dos estudios de caso en donde se analicen los determinantes sociales en la población que presenta mayor prevalencia de problemas y trastornos mentales, y que permitan desarrollar políticas públicas orientadas a la promoción de la salud mental.
5.3.2. Estrategia de fortalecimiento de entornos protectores
Línea de acción 1. Entornos que promueven la salud mental
Con el fin de promover el acceso a actividades culturales que incidan positivamente en la salud mental, el Ministerio de Cultura desarrollará una serie de actividades que promuevan el desarrollo de hábitos de lectura y el aprendizaje de oficio y artes. En esa medida, a partir del primer semestre del 2021, el Ministerio de Cultura implementará el Programa Nacional de Bibliotecas Itinerantes, a través de dotación bibliográfica y tecnológica, así como del acompañamiento y asesoría técnica a la Red Nacional de Bibliotecas Públicas. Lo anterior con el fin de promover el intercambio de experiencias, aprendizajes, e iniciativas para los usuarios de dicha red en zonas rurales del país, como alternativa para el buen uso del tiempo libre y la construcción de tejido social.
En segundo lugar, el Ministerio de Cultura, a partir del segundo semestre del 2020, brindará formación en oficios tradicionales que aporten a la salvaguardia del patrimonio cultural a los aprendices de los Talleres Escuela y con el fin de implementar procesos de aprendizaje, sana convivencia y potencialización de factores protectores individuales y colectivos. En tercer lugar, el Ministerio de Cultura, a partir del primer semestre del 2021, realizará procesos de arte y atención psicosocial dirigidos a niñas, niños, adolescentes y jóvenes para el desarrollo de competencias socioemocionales y prevención de problemas y trastornos mentales.
Adicionalmente y con el fin de mitigar los factores que inciden en riesgo psicosocial en el entorno laboral, el Ministerio del trabajo, a partir del segundo semestre del 2020, realizará seguimiento a las empresas en el cumplimiento de la inclusión y utilización de la batería de instrumentos de evaluación de los factores de riesgo psicosocial, la guía técnica general y los protocolos para la promoción, prevención e intervención de los factores psicosociales y sus efectos en la población trabajadora.
Asimismo, el Ministerio del Trabajo, a partir del primer semestre del 2020, expedirá la normatividad para establecer programas de promoción de la salud mental, la prevención de problemas o los trastornos mentales, y del consumo de sustancias psicoactivas en el ámbito laboral y la protección especial al talento humano que trabaja en salud mental.
Finalmente, el Ministerio del Trabajo, a partir del primer semestre del 2020, realizará la difusión y la socialización del protocolo de estrategias para la promoción, la prevención y la intervención de los factores psicosociales y sus efectos en el entorno laboral; con esto se buscará mejorar las condiciones psicosociales de dicho entorno.
En cuanto al entorno educativo, el Ministerio de Educación Nacional liderará el desarrollo de varias acciones encaminadas a solucionar los factores de riesgo y principales problemáticas de salud mental que enfrentan los estudiantes. Por tanto, el Ministerio de Educación Nacional en articulación con el Ministerio de Salud y Protección Social, a partir del primer semestre del 2020, realizará acompañamiento a las 96 entidades territoriales certificadas para la promoción de acceso y permanencia educativa de todas las niñas, niños, adolescentes, jóvenes y personas adultas, y de manera específica a aquellos que presentan discapacidad mental-psicosocial. Esto se realiza con el fin de garantizar la inclusión y equidad en la educación, y promover el desarrollo integral y las trayectorias educativas completas.
A partir del primer semestre del 2020, el Ministerio de Educación Nacional promoverá el registro, seguimiento y atención a casos de violencia con el uso e implementación del Sistema de Información Unificado de Convivencia Escolar en coordinación con el ICBF y la aplicación de los protocolos de abordaje pedagógico y rutas de atención en establecimientos educativos del país. El fin de esta acción es la participación del entorno educativo en la prevención de las violencias, consumo de sustancias psicoactivas, problemas y trastornos mentales.
Además, a partir del primer semestre del 2020, el Ministerio de Educación Nacional diseñará e implementará contenidos, metodologías y herramientas para fortalecer las capacidades de las familias en materia de cuidado, crianza y promoción del desarrollo integral de las niñas, niños y adolescentes, en el marco de la Alianza Familia - Escuela.
En educación superior, el Ministerio de Educación Nacional, a partir del primer semestre del 2021, diseñará y socializará orientaciones para la promoción de salud mental y prevención de problemas y trastornos mentales en educación superior, dentro del marco de la autonomía universitaria; con el propósito de que las instituciones de educación superior refuercen los factores de protección que influyen en la salud mental, y reduzcan los factores de riesgo para la incidencia de violencias, consumo de sustancias psicoactivas, problemas y trastornos mentales.
En relación con el entorno hogar, el Instituto Colombiano de Bienestar Familiar a partir del primer semestre de 2020, brindará atención institucional a niñas, niños y adolescentes para prevenir riesgos y vulneraciones, potenciando sus vocaciones, intereses y talentos en la construcción de su proyecto de vida. Asimismo, el Instituto Colombiano de Bienestar Familiar a partir del primer semestre de 2020, formará agentes educativos y madres comunitarias en identificación de riesgos asociados a violencias contra niñas y niños. Esta acción fortalecerá el entorno comunitario para la prevención de la violencia en menores de edad.
Por otra parte, el Ministerio de Vivienda, Ciudad y Territorio, a partir del primer semestre del 2020, brindará atención en el marco del Programa Casa Digna, Vida Digna que permita mejorar las condiciones de vivienda y entornos de las personas con alguna condición de discapacidad que sean beneficiarias por las distintas intervenciones del programa. Esta acción se orienta a la reducción de hacinamiento como un factor de riesgo para las violencias en el entorno hogar, así como a la promoción de la convivencia comunitaria y la seguridad en la tenencia.
El Departamento Administrativo para la Prosperidad Social, a partir del primer semestre del 2020, reforzará, a través del componente de bienestar comunitario del Programa Familias en Acción, las competencias ciudadanas y comunitarias de los titulares de este programa, con el fin de potencializar factores personales y sociales para el manejo efectivo de situaciones interpersonales de la población residente en el territorio colombiano.
Asimismo, el Ministerio de Justicia y del Derecho en coordinación con el Ministerio de Salud y Protección Social, a partir del primer semestre del 2020, ampliará la cobertura del Programa familias fuertes: amor y límites para la prevención del consumo SPA y la reducción de conductas asociadas al consumo.
Además, el Ministerio de Justicia y del Derecho en conjunto con el Ministerio de Salud y Protección Social, a partir del 2020, diseñará, adoptará e implementará protocolos para el monitoreo de nuevas sustancias psicoactivas, drogas sintéticas y emergentes a través del Sistema de Alertas Tempranas con el fin de reducir el impacto asociado al consumo.
Adicionalmente, el Ministerio de Salud y Protección Social, en el primer semestre de 2021, diseñará e implementará un programa nacional de promoción de la salud mental y prevención del consumo de sustancias psicoactivas, por entornos y curso de vida, con el propósito de diferenciar y responder a las necesidades de todas las poblaciones y entornos. Esto buscará orientar al sector salud en la implementación de estrategias desde el Plan de Intervenciones Colectivas, para la transformación de normas y representaciones sociales que favorecen la presencia de violencias, problemas, trastornos mentales y consumo de SPA.
En el marco del Programa en TIC Confío, El Ministerio de Tecnologías de la Información y las Comunicaciones a partir del segundo semestre de 2020, diversificará las instituciones educativas beneficiarias del programa de un año a otro en el territorio nacional. Esto con el fin de capacitar un mayor número de personas en la promoción del uso seguro y responsable de las tecnologías de la información.
El Instituto Nacional Penitenciario y Carcelario (Inpec) en coordinación con el Ministerio de Justicia y del Derecho, a partir del primer semestre del 2021, capacitará a funcionarios penitenciarios del área psicosocial y de sanidad de los establecimientos de reclusión del Inpec en salud mental (detección, primeros auxilios, remisión, etc.), con el fin de fortalecer el talento humano en la identificación y atención inicial de personas con problemas y trastornos mentales.
Adicionalmente, el Instituto Colombiano de Bienestar Familiar, a partir del primer semestre de 2020, brindará asistencia técnica a los operadores de los servicios de atención del PARD de niñas, niños y adolescentes y del SRPA en temáticas relacionadas con afectaciones asociadas a la salud mental, el suicidio y el consumo de SPA. Esta acción se realizará con el propósito de capacitar al talento humano en la identificación y atención inicial de personas con problemas y trastornos mentales.
Por otra parte, el Ministerio de Salud y Protección Social, en el primer semestre de 2020, diseñará y producirá una estrategia de comunicación masiva para la promoción de la convivencia social y la salud mental, la prevención de las violencias, el suicidio, la epilepsia y el consumo de sustancias psicoactivas, en la perspectiva de comunicación sin daño.
El Departamento Administrativo para la Prosperidad Social, a partir del primer semestre del 2020, fortalecerá los factores protectores en las comunidades étnicas atendidas por los programas Iraca, para que estos promuevan la resolución de conflictos y la reducción de violencias; lo anterior a través de encuentros comunitarios y estrategias complementarias concertadas con las autoridades étnicas.
Finalmente, el Ministerio de Salud y Protección Social, en el primer semestre del 2020, brindará asistencia técnica a entidades territoriales, entidades administradoras de planes de beneficios en salud, e instituciones prestadoras de servicios de salud para la implementación del lineamiento para el cuidado de las armonías espirituales y del pensamiento de los pueblos y comunidades indígenas.
Línea de acción 2. Competencias socioemocionales
Con el fin de lograr desarrollar las competencias socioemocionales que requieren las personas para afrontar diferentes situaciones a lo largo de la vida, este documento propone el diseño de una ruta de promoción de competencias socioemocionales. En esa medida, el DNP construirá a partir del segundo semestre de 2020 y en conjunto con las diferentes entidades que hacen parte de la mesa de competencias socioemocionales una ruta de promoción de competencias socioemocionales de tal forma que se pueda hacer un mapeo de la oferta por ciclo de vida y por entorno.
Adicionalmente, el Ministerio de Educación Nacional actualizará los referentes técnicos de competencias ciudadanas y socioemocionales para orientar a la comunidad educativa (directivos, docentes y estudiantes) en educación inicial, básica y media. Esto se realiza con el propósito de promover la convivencia ciudadana y herramientas para el manejo efectivo de situaciones de la vida diaria en la comunidad educativa. Esta acción se desarrollará a partir del primer semestre de 2020.
Por su parte, el Departamento Administrativo para la Prosperidad Social, a partir del primer semestre del 2020, reforzará a través del componente de Habilidades para la Vida del Programa Jóvenes en Acción, las habilidades blandas en los jóvenes participantes de dicho programa, para permitirles desarrollar, entre otras cosas, herramientas para identificar y regular emociones. Adicionalmente DPS promoverá estrategias de afrontamiento en los hogares retornados o reubicados y vinculados al Programa Familias en su Tierra, para fortalecer las habilidades familiares e individuales ante situaciones adversas y emociones negativas, a través de encuentros del componente de fortalecimiento social y comunitario partir del primer semestre del 2020.
Por último, el Ministerio del Deporte, a partir del primer semestre del 2020, formulará e implementará lineamientos en los procesos de actividad física, deportiva, y recreativa realizados por esta entidad, a través de los cuales se generen o fortalezcan competencias socioemocionales.
5.3.3. Estrategia para la atención en salud e inclusión social
Línea de acción 1. Articulación de oferta en salud para atención integral
El Ministerio de Salud y Protección Social, a partir del primer semestre de 2020, realizará un diagnóstico de la capacidad instalada en talento humano e infraestructura de los servicios de salud para la atención de la población con problemas y trastornos mentales, epilepsia, consumo de SPA y víctimas de violencias, esto permitirá identificar la infraestructura disponible para la atención en salud y conocer el lugar donde existe mayor concentración de talento humano.
Línea de acción 2. Preparación del talento humano para la identificación y atención oportuna de afectaciones en salud mental
El Ministerio de Salud y Protección social, a partir del primer semestre de 2020, construirá una estrategia de formación continua para fortalecer las competencias del talento humano para la atención integral en salud, en salud mental, epilepsia, violencias y consumo de sustancias psicoactivas. Esta acción se realizará de manera articulada con cooperación internacional, academia, direcciones territoriales de salud, empresas administradoras de planes de beneficios en salud, y otros actores involucrados, con el fin de mejorar las competencias del talento humano en salud.
En segundo lugar, el Ministerio de Salud y Protección social, a partir del primer semestre del 2021, elaborará y socializará un documento de análisis para promover en zonas de difícil acceso geográfico el servicio social obligatorio y práctica clínica de profesionales en psicología, trabajo social, enfermería, medicina general y especializada, incluyendo especialistas en neurología y en psiquiatría.
Línea de acción 3. Inclusión social
En primer lugar, el Ministerio de Salud y Protección social, a partir del primer semestre de 2021, diseñará una estrategia de rehabilitación basada en la comunidad para la implementación de procesos intersectoriales de inclusión social de las personas con trastornos mentales, epilepsia y consumo de sustancias psicoactivas, sus familias y cuidadores. Esta estrategia se hará en el marco del Comité Técnico Interinstitucional para la salud mental, y buscará la inclusión de la comunidad en procesos de rehabilitación e inclusión social según recomendaciones de la Organización Panamericana de la Salud.
En segundo lugar, la Unidad Administrativa Especial del Servicio de Empleo, en coordinación con el Ministerio de Salud y Protección Social, a partir del primer semestre de 2020, construirá y socializará los lineamientos y herramientas que se definan para la inclusión laboral de población con afectaciones en la salud mental para la red de prestadores del Servicio Público de Empleo, con esto se busca que las personas con problemas o trastornos mentales tengan acceso a las posibilidades de empleo en el país.
Finalmente, el Ministerio de Vivienda, Ciudad y Territorio, a partir del primer semestre del 2021, acercará la oferta institucional de los programas de vivienda (Programa Casa Digna, Vida Digna, Mi Casa Ya y Semillero de Propietarios) a la población con potencial de atención, con cual se busca que las personas con problemas o trastornos mentales conozcan la oferta institucional de programas para acceso a vivienda. Esta acción se realizará con el acompañamiento de Ministerio de Salud y Protección Social el cual apoyará en la identificación la población objeto de intervención.
5.4. Seguimiento
El seguimiento a la ejecución física y presupuestal de las acciones propuestas para el cumplimiento de los objetivos del presente documento se realizará a través del Plan de Acción y Seguimiento (PAS) que se encuentra en el Anexo A. En este se señalan las entidades responsables de cada acción, los periodos de ejecución de estas, los recursos necesarios y disponibles para llevarlas a cabo, y la importancia de cada acción para el cumplimiento del objetivo general de la política. El reporte periódico al PAS se realizará por todas las entidades concernidas en este documento.
Esta política tiene un período de implementación que cubre desde el año 2020 hasta el 2023. Su seguimiento se hará de manera semestral iniciando su reporte en junio de 2020 y el informe de cierre se realizará con corte al 31 de diciembre de 2023. Lo anterior, se traduce en un total de 8 reportes semestrales para un período de 4 años (Tabla 2).
Tabla 2. Cronograma de seguimiento
| Corte | Fecha |
| Primer corte | Junio de 2020 |
| Segundo corte | Diciembre de 2020 |
| Tercer corte | Junio de 2021 |
| Cuarto corte | Diciembre de 2021 |
| Quinto corte | Junio de 2022 |
| Sexto corte | Diciembre de 2022 |
| Séptimo corte | Junio de 2023 |
| Informe de cierre | Diciembre de 2023 |
Fuente: DNP (2020).
5.5. Financiamiento
Para el cumplimento de los objetivos de este documento (Tabla 3) las entidades involucradas en su implementación gestionarán y priorizarán, en el marco de sus competencias y de acuerdo con el Marco de Gasto de Mediano Plazo del respectivo sector, los recursos para la financiación de las acciones que se proponen en el formato PAS.
57
Tabla 3. Financiamiento de la política (cifras en millones de pesos)
| Objetivo específico | 2020 | 2021 | 2022 | 2023 | Total por objetivo |
| OE 1 | 2.746 | 1.550 | 2.531 | 7.799 | 14.626 |
| OE 2 | 312.218 | 385.564 | 401.667 | 3.209 | 1.102.658 |
| OE 3 | 924 | 1.415 | 1.227 | 0 | 3.566 |
| Total | 315.888 | 388.529 | 405.425 | 11.008 | 1.120.850 |
Fuente: DNP (2020)
6. RECOMENDACIONES
El Ministerio de Salud y Protección Social y el Departamento Nacional de Planeación recomiendan al Consejo Nacional de Política Económica y Social:
1. Aprobar la presente política junto con su Plan de Acción y Seguimiento (PAS) para promover la salud mental de la población colombiana, así como el fortalecimiento de entornos sociales, el desarrollo de capacidades individuales y colectivas, la atención integral de personas víctimas de violencias, personas con consumo o abuso de sustancias psicoactivas, problemas y trastornos mentales.
2. Solicitar al Departamento Nacional de Planeación consolidar y divulgar la información del avance de las acciones según lo planteado en el Plan de Acción y Seguimiento (Anexo A). La información deberá ser proporcionada por las entidades involucradas en este documento de manera oportuna según lo establecido en la Tabla 2.
3. Solicitar al Ministerio de Salud y Protección Social:
a. Crear e implementar una hoja de ruta de coordinación y articulación para gestionar estrategias en salud mental, epilepsia, consumo de sustancias psicoactivas y víctimas de violencia, articulada con otros espacios (sistemas, comisión y comités) que operen a nivel territorial.
b. Realizar un diagnóstico de la capacidad instalada en talento humano e infraestructura de los servicios de salud para la atención de la población con problemas y trastornos mentales, epilepsia, consumo de sustancias psicoactivas (SPA) y víctimas de violencias.
4. Solicitar al Instituto Colombiano de Bienestar Familiar:
a. Brindar atención institucional a niñas, niños y adolescentes para prevenir riesgos y vulneraciones, potenciando sus vocaciones, intereses y talentos en la construcción de su proyecto de vida con el fin de fortalecer el componente de prevención de violencias en menores de edad.
b. Formar agentes educativos y madres comunitarias en identificación de riesgos asociados a violencias contra niñas y niños para fortalecer el entorno comunitario para la prevención de la violencia, así como los componentes de entornos protectores y prevención de riesgos.
5. Solicitar al Departamento para la Prosperidad Social a Reforzar, a través del componente de bienestar comunitario del Programa Familias en Acción, las competencias ciudadanas y comunitarias de los titulares de este programa, con el fin de potencializar factores personales y sociales para el manejo efectivo de situaciones interpersonales.
b. Reforzar a través del componente de habilidades para la vida del Programa Jóvenes en Acción, las habilidades blandas en los jóvenes a través del desarrollo de herramientas para identificar y regular emociones.
6. Solicitar al Ministerio de Educación Nacional formar educadores en el uso e implementación del Sistema de Información Unificado de Convivencia Escolar, en los protocolos de abordaje pedagógico y en las rutas de atención en establecimientos educativos en el país.
7. Solicitar al Ministerio de Ministerio de Vivienda, Ciudad y Territorio realizar intervenciones en el marco del Programa Casa Digna, Vida Digna que permita mejorar las condiciones de vivienda y entornos de las personas con alguna condición de discapacidad que sean beneficiarias por las distintas intervenciones del programa.
8. Solicitar al Ministerio de Cultura realizar procesos de arte y atención psicosocial dirigidos a la niñez, adolescencia y juventud para el desarrollo de competencias socioemocionales y prevención de problemas y trastornos mentales.
9. Solicitar al Ministerio del Deporte formular e implementar lineamientos en los procesos de actividad física, deportiva y recreativa que permitan fortalecer competencias socioemocionales en la población participante.
10. Solicitar al Ministerio del Trabajo realizar seguimiento a las empresas en el cumplimiento de la inclusión y utilización de la batería de instrumentos de evaluación de los factores de riesgo psicosocial, la guía técnica general y los protocolos para la promoción, prevención e intervención de los factores psicosociales y sus efectos en la población trabajadora.
11. Solicitar al Ministerio de Justicia y del Derecho diseñar y difundir campañas nacionales de prevención universal de consumo de SPA en medios de comunicación, con el fin de concientizar a la población colombiana sobre los riesgos del consumo.
12. Solicitar al Instituto Penitenciario y Carcelario (Inpec) que, en articulación con Ministerio de Justicia y del Derecho, capacite a funcionarios penitenciarios del área psicosocial y de sanidad de sus establecimientos de reclusión en salud mental (detección, primeros auxilios, remisión, etc.).
Anexo A. Plan de Acción y Seguimiento (PAS)
Ver archivo en Excel adjunto.
BIBLIOGRAFÍA
Amar, J. J., y Martínez Gonzalez, M. B. (2011). El ambiente imperativo: un enfoque del desarrollo infantil. Barranquilla: Universidad del norte.
Ardón Centeno, N., & Cubillos Novella, A. (2012). La salud mental: una mirada desde su evolución en la normatividad colombiana. 1960-2012. Gerencia Y Políticas De Salud, 11 (23).
Arroyo, H. A., & et.al. (2010). Salud y Bienestar de Adolescentes y Jovenes: una Mirada Integral. Organización Panamericana de la Salud. Buenos Aires, Argentina: OPS/OMS.
Borghans, L., ter Weel, B., y Weinber, B. A. (2008). Interpersonal Styles and Labor Market Outcomes. J. Human Resources (43), 815-858.
Bowles, Samuel; Herbert Gintis; Melissa Osborne. (2001). The Determinants of Earnings: A Behavioral Approach. Journal of Economic Literature, 39(4), 1137 - 1176.
Bronfenbrenner, U. (1977). Toward an experimental ecology of human development. American Psycho/ogist (32), 51 3–531.
Bronfenbrenner, U., & Morris, P. A. (2006). The Bioecological Model of Human Development. En W. Damon, & R. M. Lerner, Handbook of child psychology: Theoretical models of human development (págs. 793-828). John Wiley & Sons Inc.
Bronfenbrenner, U., & SJ., C. (1994). Nature-nurture reconceptualized in developmental perspective: a bioecological model. Psychol Rev., 101(4), 568-86.
Cañón Buitrago, S. C., Castaño Castrillón, J. J., Hoyos Monroy, D. C., Jaramillo Hernández, J. C., Leal Ríos, D. R., Rincón Viveros, R.,... Ureña Calderón, L. S. (2016). Uso de internet y su relación con la salud en estudiantes universitarios de la ciudad de Manizales (Caldas- Colombia), 2015-2016. Repositoria Institucional Universidad de Manizales.
Cawley, J., Heckman, J., & Vytlacil, E. (2001). Three Observations on Wages and Measured Cognitive Ability. Labour Economics, 8, 419-442. doi:10.1016/S0927- 5371(01)00039-2.
Center on the Developing Child (2020). El estrés tóxico perjudica el desarrollo saludable.
Obtenido de https://developingchild.harvard.edu/translation/el-estres-toxico- perjudica-el-desarrollo-saludable/.
Cicchetti, D. (2013). Annual Research Review: Resilient functioning in maltreated children-- past, present, and future perspectives. J Child Psychol Psychiatry, 54(4), 402-22. doi: 10.1111/j.1469-7610.2012.02608.
Cicchetti, D., & Toth, S. (2005). Child maltreatment. Annual Review of Clinical Psychology(1),409-38.
doi:https://doi.org/10.1146/annurev.clinpsy.1.102803.144029.
Cicchetti, D., Toth, S. L., & Maughan, A. (2000). An ecological-transactional model of child maltreatment. En A. J. Sameroff, M. Lewis, & S. M. Miller, Handbook of developmental psychopathology (pág. 689-722). Kluwer Academic Publishers. doi:
https://doi.org/10.1007/978-1-4615-4163-9_37
Comisión Intersectorial de Atención Integral a la Primera Infancia. (2015). Estrategia de atención integral a la primera infancia. Bogotá.
Comisión Intersectorial para la Atención Integral de Primera Infancia. (SD). Lineamiento técnico de salud en la primera infancia. Bogotá: Comisión Intersectorial para la Atención Integral de Primera Infancia.
Corporación Visionarios por Colombia (2014). Propuestas de Líneamientos Técnicos para la promoción de la Convivencia Social. Bogotá: MSPS.
Corporación Visionarios por Colombia (2014). Propuesta de lineamientos técnicos para la promoción de la convivencia social. Bogotá: MSPS. Obtenido de https://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/VS/PP/Documento lineamientos final.pdf.
Cuartas, J. (2019). Violencia contra niños, niñas y adolescentes: etiología, consecuencias y estrategias para su prevención. Informe para el ICBF [Documento confidencial], Bogotá.
Cuenca, J. R., & Oviedo, M. C. (2014). Locura, manicomio y psiquiatría en Colombia y Antioquia. Sinopsis de la primera mitad del siglo XX. Pontifica Universidad Javeriana. Bogotá, Colombia.
Cunningham, W., Acosta, P., & Muller, N. (2016). Mentes y Comportamientos en el Trabajo, Fomentando las Habilidades Socioemocionales para el Mercado Laboral de América.
Washington: Grupo Banco Mundial.
Departamento Administrativo Nacional de Estadística (2015). Encuesta de cultura política (ECP). Bogotá. Obtenido de
https://www.dane.gov.co/files/investigaciones/ecpolitica/Presen ECP 1 7.pdf.
Departamento Administrativo Nacional de Estadística (2018). Indicadores básicos de tenencia y uso de tecnologías de la información y comunicación - TIC en hogares y personas de 5 y más años de edad. Bogotá: DANE. Obtenido de
https://www.dane.gov.co/files/investigaciones/boletines/tic/bol tic hogares 2018.
pdf.
Departamento Administrativo Nacional de Estadística (2012). Encuesta nacional del uso del tiempo (ENUT). Bogotá. Obtenido de
http://www.dane.gov.co/index.php/estadisticas-por-tema/pobreza-y-condiciones-de-vida/encuesta-nacional-del-uso-del-tiempo-enut.
Departamento Nacional de Planeación (2017). Informe No.1: Revisión de Estudios sobre los Impactos de las Competencias Transversales y Socioemocionales en las Diferentes Dimensiones del Bienestar (Educación, Salud, Ingresos y el Ámbito Social). Bogotá:
Talento Productividad Basada en Comportamientos S.A.S.
Departamento Nacional de Planeación (2015). Encuesta Mundial de Valores Colombia: Una mirada comparada de los resultados de la sexta ola de medición 2010-2012. Bogotá.
Departamento Nacional de Planeación (2017). "Declaración de importancia estratégica del proyecto Construcción, adecuación y dotación de escenarios deportivos, recreativos, lúdicosy de actividad física en Colombia". Bogotá Diaz, Y., & Hessel, P. (2019). Salud Mental y Pobreza en Colombia. Bogotá: Escuela de Gobierno.
Eaton, J., Qureshi, O., Salaria, N., & Ryan, G. (9 de Octubre de 2018). The Lancet Commission on global mental health and sustainable development. The Lancet Commissions, 1-46. doi:http://dx.doi.org/10.1016/ S0140-6736(18)31612-X.
Fellitti, V. V. (2002). The relationship of adverse childhood experiences to adult health: Turning gold into lead. ZPsychosom MedPsychother, 48, 359-369.
Fernández B, P., & Extremera, N. (2009). La Inteligencia Emocional y el estudio de la felicidad. Revista Interuniversitaria de Formación del Profesorado(66), 85-108. Obtenido de https://dialnet.unirio¡a.es/servlet/articulo?codigo=3098211.
Fondo Multidonante de las Naciones Unidas para el postconflicto (2018).
Desarrollo de capacidades locales para la promoción y garantía del derecho a la salud con énfasis en salud sexual y reproductiva, salud mental, prevención del consumo de sustancias psicoactivas, atención a la infancia y salud nutricional. Bogotá.
Gómez-Restrepo, C., Aulí, J., Tamayo Martínez, N., Gil, F., Garzón, D., & Casas, G. (2016). Prevalencia y factores asociados a trastornos mentales en la población de niños colombianos, Encuesta Nacional de Salud Mental (ENSM) 2015. Revista Colombiana de Psiquiatría, 45((Suppl. 1)), 39-49.
doi:https://dx.doi.org/10.1016/j.rcp.2016.06.010.
Grupo Banco Mundial (2018). Migración desde Venezuela a Colombia: Impacto y estategia de respuesta en el corto y mediano plazo. Washington. Obtenido de
https://openknowledge.worldbank.org/bitstream/handle/10986/30651 /131472S
P.pdf?sequence=3&isAllowed=y.Institute for Health Metrics and Evaluation (2019). helathdata.org. Obtenido de GBD Compare | Viz Hub: https://vizhub.healthdata.org/gbd-compare/
Instituto Colombiano de Bienestar Familiar (2013). Observatorio del Bienestar de la Niñez No 15. Bogotá: ICBF. Obtenido
de
https://www.icbf.gov.co/sites/default/files/publicacion-47-a.pdf.
Instituto Colombiano para la Evaluación de la Educación (2013). Resultados nacionales censales, Compentencias ciudadanas Saber 3°, 5° y 9° 2012. Bogotá: Icfes. Obtenido de
http://mapeal.cippec.org/wp-content/uploads/2014/06/Informe-ejecutivo-
acciones-actitudes-ciudadanas-201 2.pdf.
Instituto Colombiano de Bienestar Familiar (2015). Encuesta Nacional de Situación Nutricional. Bogotá. Obtenido de
https://www.icbf.gov.co/bienestar/nutricion/encuesta-nacional-situacion-
nutricional#ensin3.
Instituto Colombiano de Bienestar Familiar (2018) Resolución 13912: Reportes de los regionales para atender a la Política de Prevención del Daño Antijurídico. Bogotá. Instituto Colombiano de Bienestar Familiar. (2018) Política Nacional de Infancia y Adolescencia. Bogotá: MSPS. Obtenido de
https://www.icbf.gov.co/sites/default/files/politica nacional de infancia y adolesc
encia 2018 - 2030.pdf.
Instituto Colombiano de Bienestar Familiar (Agosto de 2019). Tablero SRPA - Sistema de Responsabilidad Penal para Adolescentes. Obtenido de Sistema de Responsabilidad Penal Adolescente.:
https://www.icbf.gov.co/bienestar/observatorio-bienestar- ninez/tablero-srpa.
Instituto Danés de Derechos humanos (Febrero de 2020). La guía de los derechos humanos a los ODS. Obtenido de Objetivo 1: Lograr que las ciudades y los asentamientos humanos sean inclusivos, seguros, resilientes y sostenibles.: https://sdg.humanrights.dk/es/targets2?target=11.7.
Instituto de Evaluación Tecnológica en Salud (Enero de 2017). Guía de Práctica Clínica: para la prevención, diagnóstico y tratamiento de la ideación y/o conducta suicida (Adopción). Bogotá, Colombia. Obtenido de
https://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/INEC/IETS/guia -prevencion-conducta-suicida-adopcion.pdf.
Instituto Nacional de Medicina Legal y Ciencias Forenses (2017). Forensis. Bogotá.
Instituto Nacional de Medicina Legal y Ciencias Forenses (2018). Forensis. Bogotá.
Instituto Nacional de Salud (2017). Informe técnico 9: Consecuencias del conflicto armado en la salud en Colombia. Bogotá: INS. Obtenido de https://www.ins.gov.co/Direcciones/ONS/Resumenes%20Ejecutivos/Resumen%20ejecutivo%20informe%209%20Consecuencias%20del%20Conflicto%20Armado%20en%20Salud%20en%20Colombia.pdf.
Jaramillo, L. (2007). Concepciones de la infancia. Zona Próxima(8), 108-123.
Jovanovic, T., Vance, L. A., Cross, D., Knight, A. K., Kilaru, V., Michopoulos, V.,... Smith, A. K. (2017). Exposure to Violence Accelerates Epigenetic Aging in Children. Scientific reports, 7(1), 8962. doi:https://doi.org/10.1038/s41598-017-09235-9
Knaul, F., Farmer, P., Krakauer, E., De Lima, L., Bhadelia, A., Jiang Kwete, X.,... Frenk. (2018). Alleviating the access abyss in palliative care and pain relief-an imperative of universal health coverage: the Lancet Commission report. Lancet, 7(391 (10128)), 1391-1454. doi:doi: 10.1016/S0140-6736(17)32513-8.
Lehrner, A., & Yehuda, R. (2018). Cultural trauma and epigenetic inheritance. Development and Psychopathology, 30, 1-15. doi:10.1017/S0954579418001153
Mera, R. (1990). Experiencia de un Programa de Enfermería en Salud Mental, en una Comuniad de la Ciudad de Calí. Investigación y educación en enfermería, 8(2), 149163. Obtenido de file:///C:/Users/user/Downloads/Dialnet- ExperienciaDeUnProgramaDeEnfermeriaEnSaludMentalEn-5301 773.pdf.
Ministerio de Educación Nacional (2009). Desarrollo infantil y competencias en la Primera Infancia. Bogotá: MEN. Obtenido de
https://www.mineducacion.gov.co/primerainfancia/1 739/articles-178053 archivo PDF libro desarrolloinfantil.pdf.
Ministerio de la Protección Social. (2007). Politica Nacional del Campo de la Salud Mental: Discusión y Acuerdos. Bogotá: Minsalud.
Ministerio de la Protección Social (2007). Primera Encuesta Nacional de Condiciones de Salud y Trabajo en el Sistema General de Riesgo Profesionales (I ENCST). Bogotá: Minsalud. Obtenido de
https://www.minsalud.gov.co/Documentos%20y%20Publicaciones/ENCUESTA%20S ALUD%20RP.pdf.
Ministerio de Salud y Protección Social (2012). Plan Decenal de Salud Pública. Bogotá:
Ministerio de Salud y Protección Social.
Ministerio de Salud y Protección Social (2015). ABCÉ Enfoque de Curso de Vida. Bogotá: MSPS. Obtenido de
https://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/VS/PP/ABCenfoqueCV.pdf.
Ministerio de Salud y Protección Social (2015). Encuesta Nacional de Demografía y Salud. Bogotá. Obtenido de
https://profamilia.org.co/investigaciones/ends/.
Ministerio de Salud y Protección Social (2015). Encuesta Nacional de Salud Mental. Bogotá: Universidad Javeriana. Obtenido de
https://www.javerianacali.edu.co/sites/ujc/files/node/field-documents/fielddocument file/saludmental final tomoi color.pdf.
Ministerio de Salud y Protección Social (2016). Política de Atención Integral en Salud. Bogotá: MSPS. Obtenido de
https://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/DE/modelo-pais-201 6.pdf.
Ministerio de Salud y Protección Social (2017). Encuesta de Salud de Escolares (ENSE). Bogotá: MSPS.
Ministerio de Salud y Protección Social (2018). Estrategia de Entorno Comunitario Saludable. Bogotá: MSPS. Obtenido de
https://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/VS/PP/SA/estrategia-entorno-comunitario-201 9.pdf.
Ministerio de Salud y Protección Social (2018). Estrategia de Entorno Hogar Saludable. Bogotá: Minsalud. Obtenido de
https://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/VS/PP/SA/estrategia-entorno-hogar-201 9.pdf.
Ministerio de Salud y Protección Social (2018). Plan Nacional de Rehabilitación Psicosocial para la Convivencia y la no Repetición. Bogotá: MSPS.
Ministerio de Salud y Protección Social (2018). Política Pública Nacional de Apoyo y Fortalecimiento a las Familias. Bogota: Minsalud. Recuperado el Mayo de 2019, de
https://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/DE/PS/politica-apoyo-fortalecimiento-familias.pdf.
Ministerio de Salud y Protección Social (2018). Resolución 4886: "Política Nacional de Salud Mental". Bogotá.
Ministerio de Salud y Protección Social (2018). Estrategia de entorno educativo Saludable. Bogotá: MSPS. Obtenido de
https://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/VS/PP/SA/estrategia-entorno-educativo-201 9.pdf.
Ministerio de Salud y Protección Social (2019). Encuesta Nacional de Violencias contra Niños, Niñas y Adolescentes (EVCNNA). Bogotá: MSPS.
Ministerio de Tecnologías de la Información y Comunicaciones (abril de 2017). Noticias. Obtenido de Recomendaciones ante el Juego de la Ballena Azul: https://www.mintic.gov.co/portal/inicio/Sala-de-Prensa/Noticias/51469:Recomendaciones-ante-el-Juego-de-la-Ballena-Azul.
Ministerio de Tecnologías de la información y Comunicaciones (2017). Primera Gran Encuesta TIC.
doi:https://colombiatic.mintic.gov.co/679/articles-74002_cartilla_resumen.pdf.
Ministerio de Tecnologías de la información y Comunicaciones (2019). Ministerio de Ciencia y Tecnología. Obtenido de Sala de Prensa "Sabia usted":
https://www.mintic.gov.co/portal/604/w3-article-2757.html.
Ministerio de Trabajo (2013). Segunda Encuesta Nacional de Condiciones de Salud y Trabajo en el Sistema General de Riesgo Profesionales (II ENCST). Bogotá: Mintrabajo. Obtenido de
https://www.casanare.gov.co/?idcategoria=50581#
Moreno Martin, T., & Isidro de Pedro, A. I. (2018). Relación de los menores con las redes sociales y el whatsapp: causas y consecuencias. International Journal of Developmental and Educational Psychology. Revista INFAD de Psicología, 4(1), 213-222. Obtenido de
<http://www.infad.eu/RevistaINFAD/OJS/index.php/IJODAEP/article/view/1297>. Fecha de acceso: 11 jun. 2019
doi:http://dx.doi.org/10.17060/ijodaep.2018.n1.v4.1297.
Observatorio de Drogas de Colombia (2013). Estudio nacional de consumo de sustancias psicoactivas en Colombia. Bogotá.
Observatorio de Drogas de Colombia (2016). Estudio Nacional de Consumo de Sustancias Psicoactivas en Población Escolar. Bogotá.
Observatorio de Drogas de Colombia (2017). Estudio Nacional de Consumo de Sustancias Psicoactivas en el Sistema de Responsabilidad Penal para Adolescentes (SRPA) Colombia. Bogotá: ODC. Obtenido de
http://www.odc.gov.co/Portals/1 /publicaciones/pdf/consumo/estudios/nacionales
/CO3142018 estudio consumo sustancias psicoactivas SRPA 2018.pdf.
Observatorio Nacional de Salud Mental (2019). Analisis de oferta sanitaria. Bogotá.: MSPS.
Organización Internacional del Trabajo (Junio de 2019). Horas de trabajo. Obtenido
de https://www.ilo.org/ilostat/faces/oracle/webcenter/portalapp/pagehierarchy/Page 3.jspx?MBI_ID=8&_afrLoop=658909400005735&_afrWindowMode=0&_afrWindo wId=emn1cs8xg_1#!%40%40%3F_afrWindowId%3Demn1cs8xg_1%26_afrLoop%3D 658909400005735%26MBI_ID%3D8%26_afrWindowMo
Organización Mundial de la Salud (2000). Prevención del Suicidio. Un instrumento par atrabajadores de atención primaria. Ginebra: OMS.
Organización Mundial de la Salud (2004). La organización del trabajo y el estrés. Francia.
Organización Mundial de la Salud (2005). Child and Adolescent Mental Health Policies and Plans. Washington: Who.
Organización Panamericana de la Salud (2017). INSPIRE: Siete estrategias para poner fin a la violencia contra los niños. Washington, DC: OPS.
Organización Panamericana de la Salud (n.d). Programa de capacitación en prevención y atención de salud. Uruguay: OPS.
Parales, Q. C., Urrego, M. Z., & Herazo, A. E. (2018). La insoportable levedad de la política nacional de salud mental para Colombia: reflexiones a propósito de la propuesta de ajuste en 2014*. Revista Gerencia y Políticas de Salud, 17(34). doi:https://revistas.javeriana.edu.co/index.php/gerepolsal/article/view/23092 Pinheiro, P. S. (2006). Informe Mundial sobre la Violencia contra los Niños y Niñas. Naciones Unidas. Obtenido de
https://www.unicef.org/republicadominicana/Informe Mundial Sobre Violencia 1(
2).pdf.
Posada Villa, J. A. (2003). La Salud Mental en Colombia y la Ley 100 de 1993: Oportunidades y Amenazas. Revista colombiana de psiquiatria, XXXII(1), 6-12.
Obtenido de http://www.redalyc.org/pdf/806/80609602.pdf.
Programa de las Naciones Unidas para el Desarrollo (s.f.). Informe Nacinal de Desarrolo Humano. Obtenido de Concepto de Desarrollo Humano: https://desarrollohumano.org.gt/desarrollo-humano/concepto/.
Rodriguez Puentes, A. P., & Fernandez Parra, A. (2014). Relación entre el tiempo de uso de las redes sociales en internet y la salud mental en adolescentes colombiano. Acta Colombiana de Psicología, 17(1), 131-140. Obtenido de
http://www.scielo.org.co/scielo.php?script=sciarttext&pid=S012391552014000100013.
Stansfeld, S., & Candy, B. (2006). Psychosocial work environment and mental health – a meta-analytic review. Scandinavian Journal of Work, Environment & Health, pp. 443462.
Suarez, N., & Díaz, L. B. (2015). Estrés académico, deserción y estrategias de retención de estudiantes en la educación superior. Revista de Salud Pública, 17(2), 300-313. doi:doi.org/10.15446/rsap.v17n2.52891.
Unidad de Servicios Penitenciarios y Carcelarios (2017). Implementación del modelo de atención en salud par a la población privada de la libertad - PPL. Bogotá: USPEC.
Urrego Mendoza, Z. (2007). Reflexiones en torno al análisis de la situación de salud mental en Colombia, 1974 - 2004. Revista Colombiana de Psiquiatría, 36(2), 307-3019. Obtenido de https://www.redalyc.org/pdf/806/80636210.pdf.
70
1. Estos miembros del CONPES no participaron en la sesión de aprobación del presente documento CONPES
2. Corresponde a la pérdida de años de vida de las poblaciones debido a discapacidad o mortalidad por una enfermedad o evento.
3. Corresponde a la pérdida de años de vida de las poblaciones debido a discapacidad o mortalidad por una enfermedad o evento.
4. Este concepto se retoma de la Ley 1616 de 2013, el cual establece la salud mental como un estado de bienestar de cada persona para desarrollarse en los diferentes entornos, afrontar las tensiones normales de la vida y contribuir a la comunidad.
5. Se desarrollaron 3 macrodiagnósticos de salud mental, un primer estudio en 1974, un segundo en 1981 y el tercero en 1986-1987.
6. Las principales patologías estaban asociadas con trastornos mentales.
7. Por la cual se crea el sistema de seguridad social integral y se dictan otras disposiciones.
8. Esta se expide por medio de la resolución 2358 de 1998 del Ministerio de Salud, la cual incluyó las directrices establecidas en el documento Introducción de un componente de salud mental en la atención primaria, publicado por la OMS en 1990.
9. Por la cual se hacen algunas modificaciones en el SGSSS.
10. Este perfil epidemiológico buscó describir la morbilidad, mortalidad y carga en salud presentada por la salud mental en torno a la violencia intrafamiliar, drogadicción y suicidio, este instrumento es de utilidad en el establecimiento de estrategias incluidas en el PDSP del país.
11. Decreto 3039 de 2007, por el cual se adopta el Plan Nacional de Salud Pública 2007-2010.
12. El PDSP 2012-2021 define ocho dimensiones prioritarias para implementación de acciones en salud pública en el país, las cuales son: salud ambiental, convivencia social y salud mental, seguridad alimentaria y nutricional,sexualidad y derechos sexuales y reproductivos, vida saludable y enfermedades trasmisibles, salud pública en emergencias y desastres, vida saludable y condiciones no trasmisibles y salud y ámbito laboral.
13. Por la cual se dictan normas para la protección de personas con discapacidad mental y se establece el Régimen de la Representación Legal de Incapaces Emancipados.
14. Por la cual se expide la Ley de Salud Mental y se dictan otras disposiciones.
15. Resolución 4886 de 2018, por la cual se adopta la Política Nacional de Salud Mental.
16. En este documento de política se priorizó la epilepsia, debido a que corresponde a un trastorno que genera alta discapacidad en la población.
17. El PND define que las entidades participantes son: Ministerio de Salud y Protección Social, Ministerio de Educación Nacional, Departamento para la Prosperidad Social, Instituto Colombiano de Bienestar Familiar, Ministerio de Justicia y del Derecho, Ministerio de Cultura, Ministerio de Trabajo y Ministerio del Deporte.
18. Disponible en https://colaboracion.dnp.gov.co/CDT/Conpes/Econ%C3%B3micos/2804.pdf.
19. Por la cual se adoptan medidas para la prevención del desplazamiento forzado; la atención, protección, consolidación y esta estabilización socioeconómica de los desplazados internos por la violencia en la República de Colombia.
20. Por la cual se dictan medidas de atención, asistencia y reparación integral a las víctimas del conflicto armado interno y se dictan otras disposiciones.
21. Por la cual se dictan normas para prevenir, remediar y sancionar la violencia intrafamiliar.
22. Por la cual se define el PAB del SGSSS.
23. Por la cual se dictan normas de sensibilización, prevención y sanción de formas de violencia y discriminación contra las mujeres.
24. Por la cual se crea el Sistema nacional de convivencia escolar y formación para el ejercicio de los DDHH, la educación para la sexualidad y la prevención y mitigación de la violencia escolar.
25. Ley 1098 de 2006 por la cual se expide el Código de la Infancia y la Adolescencia. Este fue el primer documento de política expedido desde un enfoque de derechos que hace un llamado a la integralidad de acciones desde diferentes sectores del gobierno.
26. Por medio de la cual se expiden normas para la prevención de la violencia sexual y atención integral de los niños, niñas y adolescentes abusados sexualmente.
27. Por el cual define, aclara y actualiza integralmente el Plan Obligatorio de Salud.
28. Por la cual se dictan normas para garantizar la atención integral a personas que consumen sustancias psicoactivas.
29. Resolución 089 de 2019, por la cual se adopta la Política integral para la prevención y atención del consumo de sustancias psicoactivas.
30. Según cifras para el año 2018 del Instituto Nacional de Medicina Legal y Ciencias Forenses y del Instituto Colombiano de Bienestar Familiar.
31. Por medio de la cual se expide la Ley de Salud Mental
32. Lineamiento Nacional de Entornos (2016) se identificaron cinco entornos, el entorno virtual se incluye dadas las problemáticas asociadas a violencias e ideación suicida.
33. Para este entorno se cuenta con un marco normativo y político para el abordaje de las familias como un sujeto colectivo de derechos y agente de trasformación social, donde sus integrantes se desarrollan y actúan como agentes transformadores y corresponsables. Dicho avance se evidencia a través del Código de Infancia y Adolescencia, la Política Pública Nacional de Apoyo y Fortalecimiento a las Familias, y el Lineamiento para la inclusión de familias en los servicios ICBF.
34. Características que determinan la posición que ocupa los sujetos en la sociedad, divididas en características identitarias (género y etnia), condiciones (discapacidad y enfermedad) y situaciones (víctimas de violencia y habitantes de calle) que presenta un individuo, su familia y la comunidad (Ministerio de Salud y Protección Social, 2016)
35. Identificación de contrastes en territorios rurales, rurales dispersos y urbanos (Ministerio de Salud y Protección Social, 2016).
36. Contexto socioeconómico y político: gobernanza, políticas macroeconómicas, políticas sociales (mercado de trabajo, vivienda), políticas públicas (educación, salud, protección social), cultura y valores. Ejes de desigualdad: género, etnia, clase social, edad, territorio.
37. Los trece ODS relacionados con la salud mental son: Igualdad de género; fin de la pobreza; hambre cero; trabajo decente y crecimiento económico; industria, innovación e infraestructura; reducción de las desigualdades; agua limpia y saneamiento; energía asequible y no contaminante; ciudades y comunidades sostenibles; producción y consumo responsable; acción por el clima; paz, justicia e instituciones sólidas; y educación de calidad.
38. Entre las cuales se encuentran: Comisión Intersectorial para el Desarrollo de la Política de Habitante de Calle, Mesa Técnica Nacional de Familia, Mecanismo Articulador para el Abordaje de las Violencias de Género, Comisión Nacional de los derechos sexuales y reproductivos, Consejo Nacional de Discapacidad, Consejo Nacional de Personas Mayores, Comité interinstitucional de lucha contra la trata de personas, Comité Ejecutivo del Sistema Nacional de Asistencia y Reparación Integral a Víctimas, Comité Ejecutivo del Sistema Nacional de Bienestar Familiar, Mesa Intersectorial de Cuidado, Comité de Evaluación de Riesgo y Recomendación de Medidas, Sistema Nacional de coordinación del Sistema de Responsabilidad Penal Adolescente (SRPA), Mesa Nacional de Convivencia Escolar, Comisión de Seguimiento de la Leyes 1257 y 1719, Consejo de Seguridad y Convivencia Ciudadana, Comisión Intersectorial de Salud Pública, Comisión intersectorial de la reducción de la demanda SPA, Mesa Nacional de Niñas, Niños y Adolescentes, Consejos Territoriales de Política Social y Mesas Territoriales de Infancia, Adolescencia y Fortalecimiento de Familias.
39. Se entiende por instrumentos de captación de datos e información: estudios, encuestas, registros administrativos, y sistemas de información.
40. La tasa de suicidio en 2008 fue de 4,58 por 100.000 habitantes y en 2018 de 5,93
41. Por la cual se adopta la batería de instrumentos para la evaluación de factores de riesgo psicosocial, la guía técnica general para la promoción, prevención e intervención de los factores psicosociales y sus efectos en la población trabajadores y sus protocolos específicos y se dictan otras disposiciones.
42. En PISA 2015 se encontró para Colombia los siguientes eventos: "otros estudiantes difundieron rumores o chismes desagradables sobre mí", con el 32,9 % y "otros estudiantes se burlaron de mí", con el 31,8 %.
43. Las estrategias de superación de la pobreza de la población colombiana se articularán con el presente documento de política.
44. Se aplicó una encuesta a la población escolar sobre relacionamiento con sus padres. Las respuestas se agrupan en valores dicotómicos (0 y 1), que luego definen en una escala con la suma de valores individuales. La escala toma valores entre 0 y 7, donde 0 corresponde a que los padres tienen ningún relacionamiento con su hijo y 7 que tienen un alto relacionamiento.
45. Se tomó una población de 96 estudiantes, en las cuales se les realizó los cuestionarios LSRQ, el FACES III, CDI y el YSR.
46. Tomaron una población de 640 estudiantes de 5 universidades, a las cuales se les aplicó instrumentos que midieran variables demográficas, funcionalidad familiar, trastornos de alimentación y sueño, déficit de atención e hiperactividad, ansiedad y depresión relacionado con la existencia de Internet.
47. Para este caso, se refiere la institucionalización a los lugares donde se concentra mayor población con problemas y trastornos mentales debido a una vulneración de derechos o relación con el delito.
48. Implica el abordaje de la conducta punible, sus causas, consecuencias y de tratar de aportar positivamente hacia la convivencia, recuperación de la confianza pública de los involucrados y una trasformación en la sociedad y el Estado (Consejo Superior de la Judicatura, 2019).
49. Los departamentos más críticos son Huila, Tolima y Bogotá
50. Población que ingresa al PARD, SRPA y privados de la libertad.
51. La necesidad de atención en salud mentar puede estar relacionada con: los factores biológicos y genéticos, eventos traumáticos o estresantes, problemas y trastornos relacionados con el consumo de SPA, ser víctimas de violencia, epilepsia e ideación suicida.
52. Paciente con múltiples y continuos ingresos a instituciones prestadoras de servicios de salud.
53. Salud vida en Magdalena, Mutual Ser en Bolívar y Magdalena, Nueva EPS en Magdalena, Coosalud en Magdalena y Sanitas en Santander.
54. El ingreso al Plan de Beneficios se realiza a partir de la Resolución 5857 del 26 de diciembre del 2018 del Ministerio de Salud y Protección Social "Por la cual se actualiza integralmente el Plan de Beneficios en Salud con cargo a la Unidad de Pago por Capitación (UPC)". Donde según lo establecido en el decreto 2015 de 2003, la importación, exportación, distribución y venta de los opioides es controlada por el Fondo Nacional de estupefaciente.
55. El RETHUS es el sistema de información donde se registra el personal que se encuentra autorizado para el ejercicio de la profesión u ocupación del área de la salud.



